Объем платных услуг населению: Услуги населению. Официальный портал Администрации города Омска
В Челябинской области на 10,6% снизился объем платных услуг населению
Федеральная служба статистики опубликовала данные по социально-экономическому развитию Челябинской области в январе—ноябре 2020 года, сообщает региональное минэкономразвития.
Индекс промышленного производства достиг 98,2% к аналогичному периоду 2019-го. При этом в октябре показатель составлял 97,5%. Падение объемов производства в январе—ноябре 2020 года составило 1,8% по сравнению с 11 месяцами прошлого года. Рост наблюдается в сферах добычи полезных ископаемых и водоснабжения — на 25,6% и 6,6% соответственно. Отставание есть в обрабатывающих производствах — на 3,5%, в т.ч. в металлургических — на 10,1%, в обеспечении электроэнергией, газом и паром, кондиционировании воздуха — на 12,4%.
За январь—ноябрь количество введенного в эксплуатацию жилья выросло на 10,6%. Однако объем работ в строительстве снизился на 9,3% по отношению к январю—ноябрю 2019 года.
Отметим, что на 2021 год экономический блок правительства региона дает оптимистичный прогноз развития промышленности. Важными задачами являются снижение уровня безработицы, повышение реальных доходов населения, развитие внутреннего туризма как полноценной индустрии. Для предприятий и бизнесменов в 2021 году будут сохранены действующие сейчас меры поддержки: компенсация до 70% понесенных расходов на НИОКР; субсидирование до 50% затрат на выпуск и реализацию пилотных партий средств производства; налоговые льготы и другие преференции для участников СПИК 2.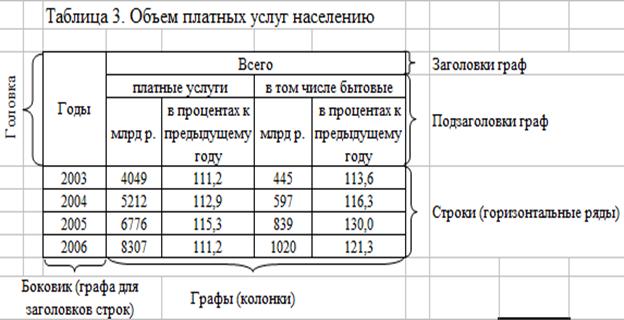
Фото: pixabay.com
В Мокшанском районе вырос объем платных услуг населению
Региональное информационное агентство Пензенской области, пожалуй, — единственный источник новостей, где публикуются заметки, охватывающие не только Пензу, но и районы. Таким образом, мы представляем полную картину региона.
На сайте РИА ПО публикуются не только новости Пензенской области, но и аналитические статьи, интервью на актуальные темы, обзоры и фоторепортажи.
Ежедневно по будням мы предлагаем читателям дайджест событий, произошедших в Сурском крае за минувший день.
Новостная лента Пензенской области раскрывает жизнь региона в сфере экономики, общества, спорта, культуры, образования, сельского хозяйства, ЖКХ, здравоохранения и медицины. Помимо этого, на наших страницах публикуется информация о предстоящих событиях, концертах и спортивных мероприятиях.
Вместе с тем, РИА Пензенской области размещает новости инвестиционной политики региона, происшествий, криминала, аварий и ДТП.
Ежедневно в режиме онлайн РИА ПО публикует оперативные и последние новости Пензы и районов Пензенской области. Читатели могут узнать об актуальных событиях Пензенского, Башмаковского, Бековского, Бессоновского, Вадинского, Земетчинского, Спасского, Иссинского, Городищенского, Никольскиого, Каменского, Кузнецкого, Нижнеломовского, Наровчатского, Лопатинского, Шемышейского, Камешкирского, Тамалинского, Пачелмского, Белинского, Мокшанского, Неверкинского, Сердобского, Лунинского, Малосердобинского, Колышлейского и Сосновоборского районов.
Новости Пензы и Пензенской области — здесь собраны последние и самые важные публикации о том, что сегодня происходит в городе: культурные, спортивные события, актуальные нововведения в сфере ЖКХ и строительства, происшествия, чрезвычайные ситуации, ДТП, аварии, криминальная хроника.
Мы также не оставляем без внимания достижения земляков: спортсменов, представителей культуры, науки и образования.
На страницах РИА Пензенской области оперативно публикуются не только фотографии с прошедших мероприятий, но и видео, а также инфографика.
Помимо этого, читателям периодически предлагаются тесты на знание Сурского края.
Новости Пензы и Пензенской области сегодня — это около ста ежедневных публикаций о том, что в данный момент актуально для жителей областного центра и региона.
На страницах РИА ПО ежемесячно публикуются материалы о вступающих в силу законах, которые коснутся жителей нашего региона.
Наше информационное агентство предоставляет читателям актуальный прогноз погоды в Пензе и Пензенской области на неделю и каждый день с указанием температуры воздуха, направления ветра и осадков. Прогноз сопровождается комментарием специалиста из регионального ЦГМС.
Riapo.ru – это новости Пензы, главные события, факты и мнения об актуальных и насущных вопросах и проблемах в регионе.
Детская стоматологическая поликлиника № 29
Стоматологическая помощь в полном объеме в соответствии с программой обязательного медицинского страхования оказывается гражданам РФ с рождения до 18 лет при наличии полиса ОМС.

Взрослое население принимается на платной основе согласно прейскуранту. С острой болью дети принимаются без предварительной записи.
Сроки ожидания медицинской помощи от 1-4 дня.
Мощность поликлиники – 185 посещений в смену.
Запись на прием к специалистам осуществляется через:
— ЕМИАС (CALL центр), тел. 8(495)539-30-00
— сайт государственных услуг www.pgu.mos.ru
— регистратура, тел. 8(499)157-73-88, 8(499)157-38-82
— с помощью мобильных приложений ЕМИАС для платформы IOS и Android
Перед посещением врача-стоматолога детского, врача-стоматолога хирурга, зубного врача распечатайте талон на прием в инфомате или получите его при обращении в регистратуре и оформите медицинскую карту.
Уважаемые пациенты! С 1 апреля 2019 г. в ДСП №29 меняется режим работы ортодонтического отделения. Прием врача ортодонта осуществляется ТОЛЬКО ПО ПРЕДВАРИТЕЛЬНОЙ ЗАПИСИ.
ВАЖНО! Запись на прием осуществляется только к врачам-стоматологам детским, врачам-стоматологам хирургам.
С 1 июля 2015 года по приказу Департамента здравоохранения города Москвы от 13 марта 2015 года № 200 «Об организации деятельности дежурного врача в медицинских организациях государственной системы здравоохранения города Москвы, оказывающих первичную медико-санитарную помощь» (с изменениями от 27.12.2018г. приказ №900 ДЗМ) организована работа дежурного врача в часы работы ГБУЗ «ДСП № 29 ДЗМ» в целях оказания первичной медико-санитарной помощи населению в день обращения.
С 06.04.2015 г. на базе поликлиники открыто отделение «Здоровые мать и дитя» по оказанию платных стоматологических услуг детскому и взрослому населению в режиме расширенного времени по следующим разделам: стоматология детского возраста, стоматология хирургическая, стоматология терапевтическая, стоматология ортопедическая, рентгенология, ортодонтия, профилактика стоматологических заболеваний.
Мы предлагаем высококвалифицированную стоматологическую помощь с применением современных методов диагностики и лечения стоматологических заболеваний. Прием осуществляют врачи высшей категории, кандидаты медицинских наук.
Запись на прием к специалистам по тел. 8(499)157-38-82.
Поликлиника обслуживает детей и подростков, прикрепленных к:
ДГП № 22; 45; 37; 87; 133, более 20 детских дошкольных учреждений, а так же учащихся в 23 школах и является самой крупной по количеству обслуживаемого населения в Северном округе (49900 детей).
Для прикрепления к поликлинике или постановки на учет льготной категории граждан нужно обратиться в регистратуру.
Перечень структурных подразделений:
— терапевтическое отделение
— ортодонтическое отделение
-профилактическое отделение
— рентген.
 кабинет
кабинет— платное отделение
Неотложная стоматологическая помощь детскому населению и подросткам оказывается на базе ГБУЗ «ДСП № 28 ДЗМ» по следующему графику:
Понедельник – четверг с 19.00 до 08.30
Пятница – с 18.00. до 09.00
Воскресенье и праздничные дни – круглосуточно
Адрес: ул. Генерала Ермолова, дом 12, тел. 8(499)148-55-22, метро «Парк Победы»
На оказание и оплату медицинской помощи по ОМС заключены договора со следующими страховыми медицинскими организация:
1. ООО «Страховая компания «Ингосстрах-М»
2. ЗАО «МАКС»
3. ООО «Медицинская страховая компания «Медстрах»
4. ООО медицинское страховое общество «Панацея»
5. ООО «РГС-Медицина»
6. ООО «Страховая медицинская компания РЕСО-Мед»
7. ОАО «РОСНО-МС»
8. ООО «Страховая компания «СОГАЗ-Мед»
9. ЗАО Страховая копания «Согласие-М»
10. ЗАО ВТБ Медицинское страхование
12.
 ООО «Медициская Страховая Компания «УралСиб»
ООО «Медициская Страховая Компания «УралСиб»В Тамбове наградили победителей областного конкурса «Лучший предприниматель года – 2020»
Торжественная церемония награждения состоялась в рамках XXI областной конференции представителей малого и среднего бизнеса. Победителей чествовали в 10 номинациях.
Конкурсная комиссия оценивала предпринимателей по таким критериям, как объем выручки, размер прибыли, количество созданных рабочих мест, отсутствие задолженностей по налогам и страховым взносам. Отдельно учитывалось участие в благотворительной деятельности. Победители получили специальные дипломы. Впервые в этом году вручили награды в номинации «Лучший предприниматель — женщина».
«Это цвет нашего предпринимательства, это так и есть. Это представители бизнеса, которые активно развиваются на территории Тамбовской области, реализуют свои проекты, увеличивают прибыль. Мы их отмечаем. Кроме того, мы активно поддерживаем диалог с предпринимательским сообществом для того, чтобы оказать поддержку бизнесу, а заодно обозначить наиболее перспективные востребованные на сегодня направления. Одно из них – социальное предпринимательство», — отметил исполняющий обязанности вице-губернатора Сергей Юхачев.
Кроме того, мы активно поддерживаем диалог с предпринимательским сообществом для того, чтобы оказать поддержку бизнесу, а заодно обозначить наиболее перспективные востребованные на сегодня направления. Одно из них – социальное предпринимательство», — отметил исполняющий обязанности вице-губернатора Сергей Юхачев.
Участники конференции обменялись опытом реализации успешных проектов в различных сферах бизнеса, а также посетили мастер-класс по умению вести переговоры.
В Тамбовской области поддержка малого и среднего бизнеса происходит в рамках нацпроекта «Малое среднее предпринимательство» и «Международная кооперация и экспорт». Губернатор Александр Никитин в своем ежегодном отчете перед депутатами областной Думы подчеркнул, что благодаря мерам поддержки как федерального, так и регионального уровня удалось сохранить занятость в бизнесе на уровне 2019 года, несмотря на введенные ограничения в связи с распространением коронавируса. Кроме того, по итогам 2020 года внешнеторговый оборот увеличился практически на треть.
Список победителей областного конкурса
«Лучший предприниматель года – 2020»
|
|
в номинации «Лучший предприниматель в пищевой промышленности» Диплом администрации области I степени
|
|||||||||||||||||
|
|
|
Калинин Алексей Николаевич |
генеральный директор общества с ограниченной ответственностью Маслодельный завод «Моршанский» (г. Моршанск)
|
|||||||||||||||
|
|
|
Молчанов Дмитрий Николаевич
|
генеральный директор закрытого акционерного общества «Сатинский крупяной завод» (Сампурский район)
|
|||||||||||||||
|
|
Диплом администрации области II степени
|
|||||||||||||||||
|
|
|
Гончарова Юлия Васильевна |
генеральный директор общества с ограниченной ответственностью «Лидер» (г. |
|||||||||||||||
|
|
|
|
|
|||||||||||||||
|
|
в номинации «Лучший предприниматель в торговле» Диплом администрации области I степени
|
|||||||||||||||||
|
|
|
Кондратов Сергей Владимирович |
индивидуальный предприниматель (г. Мичуринск) |
|||||||||||||||
|
|
|
Столбкова Галина Ивановна |
директор общества с ограниченной ответственностью «Миллениум» (Сосновский район)
|
|||||||||||||||
|
|
в номинации «Лучший предприниматель в общественном питании» Диплом администрации области I степени
|
|||||||||||||||||
|
|
|
Колмыкова Марина Вячеславовна |
директор общества с ограниченной ответственностью «Быль» (г.
|
|||||||||||||||
|
|
|
Сухарева Наталия Николаевна |
генеральный директор общества с ограниченной ответственностью «Мила» (Первомайский район)
|
|||||||||||||||
|
|
Диплом администрации области II степени
|
|||||||||||||||||
|
|
|
Ефимов Владимир Дмитриевич
|
генеральный директор общества с ограниченной ответственностью «Магистраль» (г.Тамбов) |
|||||||||||||||
|
|
|
Нечаева Ольга Александровна |
индивидуальный предприниматель (Токаревский район) |
|||||||||||||||
|
|
в номинации «Лучший предприниматель на транспорте» Диплом администрации области I степени
|
|||||||||||||||||
|
|
|
Ежиков Роман Владимирович |
индивидуальный предприниматель (Мичуринский район) |
|||||||||||||||
|
|
|
|||||||||||||||||
в номинации «Лучший предприниматель в оказании платных
услуг населению»
Диплом администрации области I степени
|
|
Объектов Сергей Михайлович |
индивидуальный предприниматель (г. |
|
|
|
Парамзина Тамара Анатольевна |
индивидуальный предприниматель (Токаревский район) |
|
|
Диплом администрации области II степени
|
|||
|
|
Юдаков Сергей Васильевич
|
индивидуальный предприниматель (Староюрьевский район) |
|
|
Ветрова Надежда Ивановна |
генеральный директор общества с ограниченной ответственностью «ГИГИЕНА ПРОФ» (г. Котовск)
|
|
|
Диплом администрации области III степени
|
Лысова Наталья Алексеевна |
индивидуальный предприниматель (Никифоровский район) |
|
|
Кудинов Сергей Васильевич |
индивидуальный предприниматель (г.
|
|
|
Рудь Елена Анатольевна |
индивидуальный предприниматель (г. Рассказово)
|
|
в номинации «Лучший предприниматель в сельском хозяйстве»
Диплом администрации области I степени
|
|
Куксов Вячеслав Васильевич |
генеральный директор общества с ограниченной ответственностью «ВИШНЕВСКОЕ» (Ржаксинский район) |
|
Диплом администрации области II степени |
||
|
|
Леонов Олег Анатольевич |
генеральный директор общества с ограниченной ответственностью «Восход» (Мордовский район)
|
|
|
Тетюхин Сергей Николаевич |
генеральный директор общества с ограниченной ответственностью «Савальское» (Жердевский район)
|
|
Диплом администрации области III степени |
||
|
|
Зуйков Александр Александрович |
индивидуальный предприниматель, глава КФХ (Гавриловский район) |
в номинации «Лучший предприниматель в строительстве»
Диплом администрации области I степени
|
|
Пирогов Павел Александрович |
генеральный директор общества с ограниченной ответственностью «КОСТА» (г. |
|
Диплом администрации области II степени |
||
|
|
Сухов Павел Александрович |
генеральный директор общества с ограниченной ответственностью «Спецтехстрой» (г. Тамбов)
|
в номинации «Лучший предприниматель в научно-технической сфере»
Диплом администрации области I степени
|
|
Демин Олег Борисович |
генеральный директор общества с ограниченной ответственностью «Тамбовский научно-технический центр строительства и архитектуры» (г. Тамбов) |
|
|
|
|
в номинации «Лучший предприниматель в сфере туризма»
Диплом администрации области I степени
|
|
Козловцева Светлана Анатольевна |
управляющий общества с ограниченной ответственностью «Туристическая фирма «Вернисаж» (г. |
в номинации «Лучший предприниматель — женщина»
Диплом администрации области I степени
|
|
Тетюхина Светлана Сергеевна |
индивидуальный предприниматель (Уваровский район) |
|
|
Ерохина Анна Борисовна |
индивидуальный предприниматель (г. Котовск) |
Игорь Чеханов
Управление информационной политики департамента общественных связей и информационной политики аппарата главы администрации Тамбовской области
Консультативно-диагностическая клиника МГМСУ
Адрес: г.Москва, ул. Долгоруковская д. 4
4
Проезд: ст м. «Новослободская»
Телефон регистратуры: (499) 978-01-21
Телефон для записи на прием к врачу: (499) 973-04-05
График работы: будние дни с 9:00 до 20:00,
суббота с 9:00 до 16:00
Консультативно-диагностическая клиника МГМСУ им. А.И. Евдокимова – основной поликлинический центр ведущего стоматологического вуза России, расположен в центре Москвы, рядом с историческим зданием первой в России зубоврачебной школы, открытой И.М. Коварским в 1906 году и Музеем истории медицины.
Сегодня Консультативно-диагностическая клиника МГМСУ – это современная Университетская клиника, расположенная в центре г. Москвы, оказывающая стоматологическую амбулаторно-поликлиническую помощь взрослому населению Российской Федерации. Восьмиэтажное здание общей площадью 10 301,6 м2, оснащено 152 современными универсальными стоматологическими установками, зуботехнической лабораторией на 50 посадочных мест с собственным литейным производством, рентгенологическим отделением, клинико-диагностической и иммунологической лабораториями. Объем амбулаторно-поликлинической помощи составляет около 200 тыс. посещений в год.
Объем амбулаторно-поликлинической помощи составляет около 200 тыс. посещений в год.
С 2013 года Университет включен в Территориальную программу ОМС г. Москвы, что позволяет оказывать пациентам не только платные услуги и услуги в рамках программ ДМС, но и стоматологическую помощь по полису обязательного медицинского страхования.
Университетская клиника МГМСУ является поликлинической базой кафедр стоматологического факультета.Здесь работают профессионалы своего дела: 7 профессоров, 15 докторов медицинских наук, 71 кандидат медицинских наук, врачи, работающие в отделениях, одновременно являются сотрудниками кафедр МГМСУ, расположенных в здании клиники, поэтому они занимаются не только лечебной работой, но также и научно-педагогической деятельностью.
Высококвалифицированные специалисты Консультативно-диагностической клиники МГМСУ помогут решить проблемы в областях терапевтической, хирургической, ортодонтической и ортопедической стоматологии, стоматоневрологии. Наряду с лечение стоматологических заболеваний, протезированием, применяется уникальный, разработанный специалистами Университета алгоритм обследования и лечения пациента при возникновении гальванизма – патологического состояния, обусловленного наличием гальванических токов в полости рта после постановки металлических протезов, характеризующегося комплексом объективных и субъективных патологических симптомов. На базе КДК расположена «стоматологическая» аптека, которая обеспечивает наших пациентов средствами гигиены и ухода за полостью рта, расходными материалами и разнообразными товарами стоматологического профиля.
Наряду с лечение стоматологических заболеваний, протезированием, применяется уникальный, разработанный специалистами Университета алгоритм обследования и лечения пациента при возникновении гальванизма – патологического состояния, обусловленного наличием гальванических токов в полости рта после постановки металлических протезов, характеризующегося комплексом объективных и субъективных патологических симптомов. На базе КДК расположена «стоматологическая» аптека, которая обеспечивает наших пациентов средствами гигиены и ухода за полостью рта, расходными материалами и разнообразными товарами стоматологического профиля.
В состав Консультативно-диагностической клиники МГМСУ входят профильные отделения:
- Отделение хирургической стоматологии
- Отделение терапевтической стоматологии и пародонтологии
- Отделение ортопедической стоматологии №1
- Отделение ортопедической стоматологии №2
- Отделение стоматологии №1
- Отделение стоматологии №2
- Кабинет лучевой диагностики
На базе Консультативно-диагностической клиники МГМСУ размещены кафедры:
- Кафедра кариесологии и эндодонтии, заведующий кафедрой — д.
 м.н., доцент А.В. Митронин
м.н., доцент А.В. Митронин - Кафедра хирургии полости рта, заведующая кафедрой — д.м.н., профессор А.М. Панин
- Кафедра протезирования зубных рядов, заведующий кафедрой – д.м.н., профессор А.Ю. Малый
- Кафедра профилактики и коммунальной стоматологии, заведующий кафедрой — заслуженный врач РФ, д.м.н., профессор Э.М. Кузьмина
- Кафедра пропедевтической стоматологии и материаловедения, заведующий кафедрой — д.м.н., профессор Э.А. Базикян
| года | внутр | Источник данных не содержал описания лет. Столбец «годы» содержит 1170 строк, из которых 0 пустые, что составляет нулевой процент 0,00. Столбец полностью заполнен. Минимальное значение — 2008 г., максимальное — 2010 г. |
|---|---|---|
| районов | внутр | Источник данных не содержит описания районов. Районы столбцов содержат 1170 строк, из которых 0 пустые, что составляет нулевой процент 0,00. Столбец полностью заполнен. Минимальное значение — 0, максимальное — 38. Районы столбцов содержат 1170 строк, из которых 0 пустые, что составляет нулевой процент 0,00. Столбец полностью заполнен. Минимальное значение — 0, максимальное — 38. |
| формы_собственности | внутр | Источник данных не содержит описания Forms_of_ownerships. Столбец forms_of_ownerships содержит 1170 строк, из которых 0 пустые, что составляет нулевой процент 0,00. Столбец полностью заполнен. Минимальное значение — 0, максимальное — 4. |
| шт. | внутр | Источник данных не содержал описания для единиц. Единицы столбца имеют 1170 строк, из которых 0 пустые, что составляет нулевой процент 0,00. Столбец полностью заполнен. Минимальное значение — 0, максимальное — 1. |
| volume_of_paid_services_rendered_to_population | внутр | Источник данных не содержал описания Volume_of_paid_services_rendered_to_population. Столбец volume_of_paid_services_rendered_to_population содержит 1170 строк, из которых 495 пустые, что составляет нулевой процент 42,31. Минимальное значение — 0, максимальное — 14285589. Столбец volume_of_paid_services_rendered_to_population содержит 1170 строк, из которых 495 пустые, что составляет нулевой процент 42,31. Минимальное значение — 0, максимальное — 14285589. |
| orig_extractdate | строка | Дата, когда данные были первоначально получены из источника. |
Россия Платные услуги населению: индекс физического объема
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные о связи были представлены на 98.500 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом 97,700 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные связи обновляются ежегодно, в среднем 107,300 за предыдущий год = 100 с декабря С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня 123,600 за предыдущий год = 100 в 2002 году и рекордно низкого уровня в 91,000 за предыдущий год = 100 в 1995 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные связи остаются активным статусом в CEIC и сообщаются Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
Данные достигли рекордно высокого уровня 123,600 за предыдущий год = 100 в 2002 году и рекордно низкого уровня в 91,000 за предыдущий год = 100 в 1995 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные связи остаются активным статусом в CEIC и сообщаются Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 98,500 2017 г. | ежегодно | 1995 — 2017 гг. |
Посмотреть платные услуги, оказанные населению в России: предыдущий год = 100: сообщения с 1995 по 2017 год на диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные о культуре представлены на 103. 500 за предыдущий год = 100 в 2017 году. Это записывает уменьшение по сравнению с предыдущим числом, равным 104000 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: за предыдущий год = 100: данные по культуре обновляются ежегодно, в среднем 101.200 за предыдущий год = 100 с декабря. С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня в 134,100 за предыдущий год = 100 в 1997 году и рекордно низкого уровня в 79,000 за предыдущий год = 100 в 1998 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные о культуре остаются активным статусом в CEIC и публикуются. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
500 за предыдущий год = 100 в 2017 году. Это записывает уменьшение по сравнению с предыдущим числом, равным 104000 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: за предыдущий год = 100: данные по культуре обновляются ежегодно, в среднем 101.200 за предыдущий год = 100 с декабря. С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня в 134,100 за предыдущий год = 100 в 1997 году и рекордно низкого уровня в 79,000 за предыдущий год = 100 в 1998 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные о культуре остаются активным статусом в CEIC и публикуются. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 103 500 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: культура с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные об образовании представлены на уровне 102.200 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом 98000 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: за предыдущий год = 100: данные об образовании обновляются ежегодно, в среднем 107,700 за предыдущий год = 100 с декабря С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня 152,500 за предыдущий год = 100 в 1997 году и рекордно низкого уровня в 95,100 за предыдущий год = 100 в 2009 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные об образовании остаются активным статусом в CEIC и публикуются. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 102.200 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: образование с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги, оказанные населению: предыдущий год = 100: данные по улучшению здоровья составили 100.100 за предыдущий год = 100 в 2017 году. Это регистрирует увеличение по сравнению с предыдущим числом 97.900 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: за предыдущий год = 100: данные об улучшении здоровья обновляются ежегодно, в среднем 100.100 за предыдущий год = 100 с С декабря 1995 по 2017, с 23 наблюдениями. Данные достигли рекордно высокого уровня в 123.200 за предыдущий год = 100 в 1999 году и рекордно низкого уровня в 81.000 за предыдущий год = за 100 в 1996 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные об улучшении здоровья остаются активным статусом в CEIC и являются Об этом сообщает Росстат.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 100,100 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: Улучшение здоровья с 1995 по 2017 год в диаграмме:
2002-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги, оказанные населению: предыдущий год = 100: данные о гостиницах и другом жилье были представлены на уровне 108.500 за предыдущий год = 100 в 2017 году. Это свидетельствует о сокращении предыдущего числа 109.600 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные по отелям и другому жилью обновляются ежегодно, в среднем 103.400 за предыдущий год = 100 с декабря 2002 по 2017 год, с 16 наблюдениями. Данные достигли рекордно высокого уровня 109,600 за предыдущий год = 100 в 2016 году и рекордного минимума в 87,400 за предыдущий год = 100 в 2009 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные по отелям и другому жилью остаются активным статусом в CEIC Об этом сообщает Федеральная служба государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 108 500 2017 г. | ежегодно | 2002 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: гостиницы и другое жилье с 2002 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные по жилищным услугам составили 110.100 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом 101,600 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные жилищных услуг обновляются ежегодно, в среднем 101,600 за предыдущий год = 100 с С декабря 1995 по 2017, с 23 наблюдениями. Данные достигли рекордно высокого уровня 110,100 за предыдущий год = 100 в 2017 году и рекордно низкого уровня в 69,100 за предыдущий год = 100 в 1995 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные по жилищным услугам остаются активными в CEIC и являются Об этом сообщает Росстат.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 110,100 2017 г. | ежегодно | 1995 — 2017 гг. |
Посмотреть платные услуги, оказанные населению в России: предыдущий год = 100: Жилищные услуги с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные о юридических услугах представлены на 94.600 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом 90,700 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные юридических услуг обновляются ежегодно, в среднем 102 600 за предыдущий год = 100 с С декабря 1995 по 2017, с 23 наблюдениями. Данные достигли рекордно высокого уровня 138,700 за предыдущий год = 100 в 1997 году и рекордно низкого уровня в 70,200 за предыдущий год = 100 в 2009 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные о юридических услугах остаются активным статусом в CEIC и являются Об этом сообщает Росстат.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 94 600 2017 г. | ежегодно | 1995 — 2017 гг. |
Посмотреть платные услуги, оказанные населению в России: предыдущий год = 100: Юридические услуги с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: Медицинские данные представлены на 103 человек.700 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом 99.900 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: за предыдущий год = 100: медицинские данные обновляются ежегодно, в среднем 106,100 за предыдущий год = 100 с декабря С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня в 158,400 за предыдущий год = 100 в 1995 году и рекордно низкого уровня в 98,800 за предыдущий год = 100 в 2009 году. Платные услуги, оказанные населению: за предыдущий год = 100: медицинские данные остаются активными в CEIC и публикуются. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 103,700 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: медицинские услуги с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги, оказанные населению: предыдущий год = 100: данные о персональных услугах были представлены на 99.700 за предыдущий год = 100 в 2017 году. Это свидетельствует об уменьшении предыдущего числа 100.800 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: за предыдущий год = 100: данные о персональных услугах обновляются ежегодно, в среднем 103000 за предыдущий год = 100 с С декабря 1995 по 2017, с 23 наблюдениями. Данные достигли рекордно высокого уровня 112,400 за предыдущий год = 100 в 1997 году и рекордно низкого уровня в 93,700 за предыдущий год = 100 в 1998 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные о персональных услугах остаются активным статусом в CEIC и являются Об этом сообщает Росстат.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 99,700 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: личные услуги с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные о спорте были представлены на 107.400 за предыдущий год = 100 в 2017 году. Это отражает уменьшение по сравнению с предыдущим числом 107.700 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: спортивные данные обновляются ежегодно, в среднем 107.400 за предыдущий год = 100 с декабря С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня 137,700 за предыдущий год = 100 в 2005 году и рекордно низкого уровня в 90,500 за предыдущий год = 100 в 2006 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные о спорте остаются активным статусом в CEIC и публикуются в отчетах. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 107 400 2017 г. | ежегодно | 1995 — 2017 гг. |
Посмотреть платные услуги, оказанные населению в России: предыдущий год = 100: спорт с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные по туризму составили 99.600 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом 95 000 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные по туризму обновляются ежегодно, в среднем 101,700 за предыдущий год = 100 с декабря. С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня в 190,500 за предыдущий год = 100 в 1997 году и рекордно низкого уровня в 93,400 за предыдущий год = 100 в 1998 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные по туризму остаются активными в CEIC и публикуются. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 99,600 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: туризм с 1995 по 2017 год в диаграмме:
1995-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги, оказанные населению: предыдущий год = 100: данные по транспорту представлены на уровне 101.700 за предыдущий год = 100 в 2017 году. Это свидетельствует о снижении предыдущего числа в 106,100 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные по транспорту обновляются ежегодно, в среднем 101,700 за предыдущий год = 100 с декабря. С 1995 по 2017 год, с 23 наблюдениями. Данные достигли рекордно высокого уровня 112,800 за предыдущий год = 100 в 1999 году и рекордно низкого уровня в 77,300 за предыдущий год = 100 в 1995 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные по транспорту остаются активными в CEIC и публикуются в отчетах. Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 101,700 2017 г. | ежегодно | 1995 — 2017 гг. |
Просмотрите платные услуги, оказанные населению в России: предыдущий год = 100: Транспорт с 1995 по 2017 год в диаграмме:
с 2000 по 2017 год | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: данные по коммунальным услугам представлены на уровне 101.000 за предыдущий год = 100 в 2017 году. Это отражает увеличение по сравнению с предыдущим числом в 99.500 за предыдущий год = 100 за 2016 год. Платные услуги, оказанные населению: предыдущий год = 100: данные коммунальных услуг обновляются ежегодно, в среднем 100.850 за предыдущий год = 100 с С декабря 2000 по 2017, с 18 наблюдениями. Данные достигли рекордно высокого уровня 103,500 за предыдущий год = 100 в 2010 году и рекордно низкого уровня в 93.200 за предыдущий год = 100 в 2001 году. Платные услуги, оказанные населению: за предыдущий год = 100: данные коммунальных услуг остаются активным статусом в CEIC и являются Об этом сообщает Росстат.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 101 000 2017 г. | ежегодно | 2000 — 2017 гг. |
Посмотреть платные услуги, оказанные населению в России: предыдущий год = 100: коммунальные услуги с 2000 по 2017 год в диаграмме:
2001-2017 | Ежегодно | Предыдущий год = 100 | Федеральная служба государственной статистики
Платные услуги населению: предыдущий год = 100: Ветеринарные данные представлены на уровне 100.900 Предыдущий год = 100 в 2017 году. Это регистрирует уменьшение по сравнению с предыдущим числом 102.100 Предыдущий год = 100 для 2016. Платные услуги, оказанные населению: Предыдущий год = 100: Ветеринарные данные обновляются ежегодно, в среднем 100.900 Предыдущий год = 100 с декабря С 2001 по 2017 год, с 17 наблюдениями. Данные достигли рекордно высокого уровня 108,300 за предыдущий год = 100 в 2012 году и рекордно низкого уровня в 67,700 за предыдущий год = 100 в 2001 году. Платные услуги, оказанные населению: за предыдущий год = 100: ветеринарные данные остаются активными в CEIC и публикуются Федеральной службы государственной статистики.Данные относятся к категории «Обследование домохозяйств в базе данных Russia Premium» — Таблица RU.HG006: Платные услуги населению: индекс физического объема.
| Последний | Частота | Диапазон |
|---|---|---|
| 100.900 2017 г. | ежегодно | 2001 — 2017 гг. |
Посмотреть платные услуги, оказанные населению в России: предыдущий год = 100: Ветеринария с 2001 по 2017 год в диаграмме:
Способы оплаты
Не теряйте потенциальный бизнес в пользу конкурентов, упуская из виду различные варианты оплаты, которые могут быть привлекательными для вашего международного покупателя.Изучите несколько способов оплаты и найдите тот, который лучше всего соответствует вашим потребностям.
Многие американские компании, которые только начали продавать товары из США за рубежом, ожидают или предпочитают получать полную предоплату. Хотя риск неплатежа нулевой, если вы ведете бизнес таким образом, вы рискуете потерять бизнес из-за упущения из виду конкурентов, готовых предложить покупателям лучшие варианты оплаты. Рассмотрите более привлекательные способы оплаты, описанные в этой статье и сопутствующем видео.
Способы оплаты
Чтобы добиться успеха на сегодняшнем глобальном рынке и выиграть продажи у иностранных конкурентов, экспортеры должны предлагать своим клиентам привлекательные условия продаж, подкрепленные соответствующими методами оплаты. Поскольку получение полной и своевременной оплаты является конечной целью каждой экспортной продажи, необходимо тщательно выбирать соответствующий способ оплаты, чтобы минимизировать платежный риск, а также удовлетворить потребности покупателя. Как показано на рисунке 1, существует пять основных способов оплаты международных транзакций.Во время или до переговоров по контракту вы должны подумать, какой из представленных на рисунке методов является взаимовыгодным для вас и вашего клиента.
Ключевые моменты
- Международная торговля представляет собой спектр рисков, который вызывает неопределенность в отношении сроков платежей между экспортером (продавцом) и импортером (иностранным покупателем).
- Для экспортеров любая продажа является подарком до получения оплаты.
- Следовательно, экспортеры хотят получить оплату как можно скорее, желательно сразу после размещения заказа или до отправки товаров импортеру.
- Для импортеров любой платеж является пожертвованием до момента получения товара.
- Следовательно, импортеры хотят получить товары как можно скорее, но отложить оплату как можно дольше, предпочтительно до тех пор, пока товары не будут перепроданы, чтобы получить достаточный доход для выплаты экспортеру.
Оплата наличными
Используя условия предоплаты наличными, экспортер может избежать кредитного риска, поскольку платеж получен до перехода права собственности на товары.Для международных продаж наиболее распространенными вариантами предоплаты, доступными для экспортеров, являются банковские переводы и кредитные карты. С развитием Интернета услуги условного депонирования становятся еще одним вариантом предоплаты для небольших экспортных операций. Однако предоплата — наименее привлекательный вариант для покупателя, поскольку создает неблагоприятный денежный поток. Иностранных покупателей также беспокоит то, что товар может не быть отправлен при предоплате. Таким образом, экспортеры, которые настаивают на использовании этого метода оплаты как единственного способа ведения бизнеса, могут проиграть конкурентам, предлагающим более привлекательные условия оплаты.
Аккредитивы
Аккредитивы (аккредитивы) — один из самых безопасных инструментов, доступных для международных трейдеров. Аккредитив — это обязательство банка от имени покупателя о том, что платеж будет произведен экспортеру при условии соблюдения условий, изложенных в аккредитиве, что подтверждается представлением всех необходимых документов. Покупатель оформляет кредит и платит своему банку за оказание этой услуги. Аккредитив полезен, когда трудно получить надежную кредитную информацию об иностранном покупателе, но экспортер удовлетворен кредитоспособностью иностранного банка покупателя.Аккредитив также защищает покупателя, поскольку никаких платежных обязательств не возникает до тех пор, пока товар не будет отправлен в соответствии с обещаниями. Узнайте больше о аккредитивах.
Документальные коллекции
Документарный инкассо (D / C) — это транзакция, при которой экспортер поручает взыскание платежа за продажу своему банку (банку-ремитенту), который отправляет документы, необходимые его покупателю, в банк импортера (банк-инкассатор) с инструкции по передаче документов покупателю для оплаты.Средства поступают от импортера и переводятся экспортеру через банки, участвующие в сборе, в обмен на эти документы. Д / К предполагают использование тратты, которая требует от импортера оплаты номинальной суммы либо по предъявлении (документ против платежа), либо в указанную дату (документ против акцепта). В инкассовом письме даются инструкции, в которых указываются документы, необходимые для перехода права собственности на товар. Хотя банки действительно выступают в качестве посредников для своих клиентов, D / C не предлагают процесс проверки и ограниченные средства правовой защиты в случае неуплаты.D / C обычно дешевле, чем LC. Узнайте больше о документальных коллекциях.
Открыть счет
Операция по открытому счету — это продажа, при которой товары отгружаются и доставляются до наступления срока платежа, что при международных продажах обычно занимает 30, 60 или 90 дней. Очевидно, что это один из самых выгодных вариантов для импортера с точки зрения денежных потоков и затрат, но, следовательно, это один из вариантов с наибольшим риском для экспортера. Из-за интенсивной конкуренции на экспортных рынках иностранные покупатели часто требуют от экспортеров условий открытия счета, поскольку предоставление кредита продавцом покупателю более распространено за рубежом.Следовательно, экспортеры, которые не хотят предоставлять кредит, могут потерять продажу своим конкурентам. Экспортеры могут предлагать конкурентоспособные условия открытого счета, существенно снижая риск неплатежа за счет использования одного или нескольких подходящих методов торгового финансирования, описанных далее в этом Руководстве. Предлагая условия открытого счета, экспортер может искать дополнительную защиту, используя страхование экспортных кредитов.
Партия
Консигнация в международной торговле — это разновидность открытого счета, на котором оплата отправляется экспортеру только после того, как товары были проданы иностранным дистрибьютором конечному потребителю.Международная консигнационная сделка основана на договорном соглашении, в соответствии с которым иностранный дистрибьютор получает, управляет и продает товары для экспортера, который сохраняет право собственности на товары до тех пор, пока они не будут проданы. Очевидно, что экспорт на партию очень рискован, поскольку экспортеру не гарантируется оплата, а его товары находятся в чужой стране в руках независимого дистрибьютора или агента. Консигнация помогает экспортерам стать более конкурентоспособными благодаря большей доступности и более быстрой доставке товаров.Продажа на условиях консигнации также может помочь экспортерам снизить прямые затраты на хранение и управление запасами. Ключом к успеху в экспортировании на партию товара является партнерство с уважаемым и заслуживающим доверия иностранным дистрибьютором или сторонним поставщиком логистических услуг. Должна быть предусмотрена соответствующая страховка для покрытия товаров, отправленных в пути или находящихся во владении иностранного дистрибьютора, а также для снижения риска неплатежа.
Подробнее о способах оплаты см. В Руководстве по торговому финансированию экспорта правительства США.губ.
Определение интенсивного труда
Что такое интенсивный труд?
Термин «трудоемкий» относится к процессу или отрасли, требующей большого количества рабочей силы для производства своих товаров или услуг. Уровень трудоемкости обычно измеряется пропорционально количеству капитала, необходимого для производства товаров или услуг: чем выше доля затрат на рабочую силу, тем трудоемче бизнес.
Ключевые выводы
- Под трудоемкостью понимается процесс или отрасль, требующая большого количества рабочей силы для производства товаров или услуг.
- Затраты на рабочую силу включают все затраты, необходимые для обеспечения человеческого капитала, необходимого для выполнения работы.
- В трудоемких отраслях затраты, связанные с обеспечением необходимого персонала, превышают капитальные затраты с точки зрения важности и объема.
Понимание интенсивного труда
Трудоемкие отрасли или процессы требуют больших физических усилий для выполнения необходимых задач. В трудоемких отраслях затраты, связанные с обеспечением необходимого персонала, превышают капитальные затраты с точки зрения важности и объема.Хотя многие трудоемкие рабочие места требуют низкого уровня квалификации или образования, это не относится ко всем трудоемким должностям.
Достижения в области технологий и производительности труда привели к тому, что некоторые отрасли вышли из состояния трудоемкости, но многие остаются. Трудоемкие отрасли включают рестораны, гостиницы, сельское хозяйство, горнодобывающую промышленность, а также здравоохранение и уход.
Менее развитые страны в целом, как правило, более трудоемки. Эта ситуация довольно распространена, потому что низкий доход означает, что экономика или бизнес не могут позволить себе инвестировать в дорогой капитал.Но с низким доходом и низкой заработной платой бизнес может оставаться конкурентоспособным, нанимая много рабочих. Таким образом, фирмы становятся менее трудоемкими и более капиталоемкими.
До промышленной революции 90% рабочей силы было занято в сельском хозяйстве. Производство продуктов питания было очень трудоемким. Технологическое развитие и экономический рост повысили производительность труда, снизили трудоемкость и позволили рабочим перейти в производство и (в последнее время) в сфере услуг.
По мере роста реальной заработной платы в экономике это побуждает фирмы вкладывать больше капитала в повышение производительности труда, чтобы фирма могла продолжать оплачивать более дорогую рабочую силу.
Особые соображения
Ярким примером трудоемкой отрасли является сельское хозяйство. Работа в этой отрасли, которая тесно связана с выращиванием продуктов питания, которые необходимо собирать с минимальным повреждением растения в целом (например, фруктов с фруктовых деревьев), является особенно трудоемким. Строительная отрасль считается трудоемкой, поскольку большая часть необходимой работы выполняется вручную.
Даже при использовании определенных инструментов человек должен выполнять большую часть работы.Многие должности в сфере услуг также являются трудоемкими. Эти должности включают должности в индустрии гостеприимства и личной гигиены.
Затраты на рабочую силу включают все затраты, необходимые для обеспечения человеческого капитала, необходимого для выполнения работы. Эти затраты могут включать средства, направляемые на базовую заработную плату, а также любые льготы, которые могут быть предоставлены. Затраты на рабочую силу считаются переменными, а капитальные затраты — фиксированными.
Поскольку затраты на рабочую силу могут быть скорректированы во время рыночных спадов путем увольнений или сокращения льгот, трудоемкие отрасли имеют некоторую гибкость в управлении своими расходами.Недостатки затрат на рабочую силу в трудоемких отраслях включают ограниченную экономию на масштабе, поскольку фирма не может платить своим работникам меньше, нанимая больше, и подверженность влиянию факторов заработной платы на рынке труда.
16.2 Страхование и неполная информация — принципы экономики
Цели обучения
К концу этого раздела вы сможете:
- Объясните, как работает страхование
- Определение и оценка различных форм государственного и социального страхования
- Обсудить проблемы, вызванные моральным риском и неблагоприятным отбором
- Проанализировать влияние государственного регулирования страхования
Страхование — это метод, который используют домохозяйства и фирмы для предотвращения значительного пагубного финансового воздействия какого-либо отдельного события.Обычно домохозяйства или фирмы, имеющие страховку, производят регулярные выплаты, называемые страховыми взносами и . Страховая компания устанавливает цену на эти премии на основе вероятности определенных событий, происходящих среди группы людей. Члены группы, которые затем страдают от указанного плохого опыта, получают выплаты из этого денежного пула.
Многие люди имеют несколько видов страхования: медицинское страхование, оплачиваемое при получении медицинской помощи; автострахование, оплачиваемое, если он стал водителем в автокатастрофе; страхование дома или арендатора, оплачиваемое в случае кражи или повреждения имущества в результате пожара; и страхование жизни, которое оплачивает семью в случае смерти доверителя.В таблице 1 представлен набор страховых рынков.
| Вид страхования | Кто за это платит? | Когда выплачивается. . . |
|---|---|---|
| Медицинское страхование | Работодатели и частные лица | Произведенные медицинские расходы |
| Страхование жизни | Работодатели и частные лица | Умер страхователь |
| Автострахование | Физические лица | Автомобиль поврежден, украден или причинен ущерб другим лицам |
| Страхование имущества и домовладельца | Домовладельцы и арендаторы | Жилье повреждено или ограблено |
| Страхование ответственности | Фирмы и частные лица | Произошла травма, за которую вы частично несете ответственность |
| Страхование от врачебной практики | Врачи, юристы и другие специалисты | Предоставляются услуги низкого качества, причиняющие вред окружающим |
| Таблица 1. Некоторые рынки страхования | ||
Любое страхование подразумевает несовершенную информацию как очевидным, так и более глубоким образом. На очевидном уровне будущие события невозможно предсказать с уверенностью. Например, невозможно с уверенностью узнать, кто попадет в автомобильную аварию, заболеет, умрет или ограбят его дом в следующем году. Несовершенная информация также применима для оценки риска того, что что-то случится с любым человеком. Страховой компании сложно оценить риск того, что, скажем, конкретный 20-летний водитель-мужчина из Нью-Йорка попадет в аварию, потому что даже в этой группе некоторые водители будут водить безопаснее, чем другие.Таким образом, неблагоприятные события возникают из-за сочетания характеристик людей и их выбора, которые повышают или понижают риски, а затем из-за удачи или неудачи в том, что происходит на самом деле.
Упрощенный пример автомобильного страхования может работать таким образом. Предположим, что группу из 100 водителей можно разделить на три группы. В конкретный год у 60 из этих людей есть только несколько дверных звонков или сколов краски, каждый из которых стоит 100 долларов. Еще 30 водителей попадают в аварии среднего размера, которые в среднем обходятся в 1000 долларов, а 10 водителей попадают в крупные аварии, которые обходятся в 15 000 долларов.А пока представим, что в начале любого года невозможно определить факторы, относящиеся к группе низкого, среднего или высокого риска. Общий ущерб, нанесенный ДТП в этой группе из 100 водителей, составит 186000 долларов, то есть:
[латекс] \ begin {array} {r @ {{} = {}} l} Общий \; урон & (60 \; \ times \; \ $ 100) \; + \; (30 \; \ times \; \ 1000 долларов США) \; + \; (10 \; \ times \; \ 15 000 долларов США) \\ [1em] & \ 600 долларов США \; + \; \ 30 000 долларов США \; + \; \ \ 150 000 долларов США \\ [1em] & \ 186 000 долларов США \ end {массив} [/ латекс]
Если каждый из 100 водителей будет платить страховой взнос в размере 1860 долларов в год, страховая компания получит 186000 долларов, необходимых для покрытия расходов в связи с происшествиями.
Поскольку у страховых компаний такое большое количество клиентов, они могут вести переговоры с поставщиками медицинских и других услуг по более низким ставкам, чем это могло бы получить физическое лицо, тем самым увеличивая выгоду для потребителей от получения страховки и сохранения страховки. Сама компания деньги, когда выплачивает претензии.
Страховые компании получают доход, как показано на Рисунке 1, от страховых взносов и инвестиционного дохода. Инвестиционный доход получается от инвестирования средств, которые страховые компании получали в прошлом, но не выплачивали в качестве страховых выплат в предыдущие годы.Страховая компания получает доход от инвестирования этих средств или резервов. Инвестиции обычно делаются в виде довольно безопасных, ликвидных (легко конвертируемых в наличные) инвестиций, поскольку страховые компании должны иметь свободный доступ к этим средствам в случае серьезного бедствия.
Рисунок 1. Страховая компания: что приходит, что выходит. Деньги поступают в страховую компанию через премии и инвестиции и уходят через выплату страховых возмещений и операционные расходы.Федеральное правительство и правительство штатов проводят ряд программ страхования. Некоторые из программ очень похожи на частную страховку в том смысле, что члены группы производят стабильные выплаты в фонд, а те, кто страдает от неблагоприятного опыта, получают выплаты. Другие программы защищают от риска, но без явного создания фонда. Ниже приведены некоторые примеры.
- Страхование по безработице : Работодатели в каждом штате платят небольшую сумму по страхованию от безработицы, которая идет в фонд, который используется для выплаты пособий работникам в течение определенного периода времени, обычно шести месяцев, после того, как они потеряли работу.
- Пенсионное страхование : Работодатели, которые предлагают пенсии своим вышедшим на пенсию сотрудникам, по закону обязаны платить небольшую часть того, что они откладывают на пенсии, Корпорации по гарантированию пенсионных пособий, которая используется для выплаты хотя бы некоторых пенсионных пособий работникам. если компания обанкротится и не сможет выплатить обещанные пенсии.
- Страхование вкладов : По закону банки должны выплачивать небольшую часть своих вкладов Федеральной корпорации по страхованию вкладов, которая поступает в фонд, который используется для выплаты вкладчикам суммы их банковских вкладов в размере до 250 000 долларов США (сумма была увеличился со 100 000 до 250 000 долларов в 2008 г.), если банк обанкротится.
- Компенсационное страхование рабочих : Закон требует, чтобы работодатели выплачивали небольшой процент выплачиваемой ими заработной платы в фонды, как правило, на уровне штата, которые используются для выплаты пособий работникам, получившим травмы на работе.
- Пенсионное страхование : Все работники платят процент от своего дохода в систему социального обеспечения и в программу Medicare, которая затем обеспечивает пожилым людям доход и медицинские льготы. Социальное обеспечение и Medicare не являются буквально «страховкой» в том смысле, что те, кто в настоящее время вносит взносы в фонд, не имеют права на получение пособий.Однако они действуют как страхование в том смысле, что регулярные платежи в программы производятся сегодня в обмен на пособия, которые будут получены в случае более позднего события — либо в старости, либо в старости. Такие программы иногда называют «социальным страхованием».
Основными дополнительными расходами страховых компаний, помимо выплаты страховых возмещений, являются расходы на ведение бизнеса: административные расходы на найм работников, ведение счетов и обработку страховых требований.Для большинства страховых компаний поступающие страховые взносы и исходящие выплаты по претензиям намного превышают суммы, заработанные путем вложения денег или административных расходов.
Таким образом, хотя такие факторы, как инвестиционный доход, полученный от резервов, административные расходы и группы с различными рисками, усложняют общую картину, фундаментальный закон страхования должен выполняться: выплаты среднего человека в страхование с течением времени должны покрывать 1) требования среднего человека. , 2) затраты на управление компанией, и 3) оставляют место для прибыли фирмы.Этот закон можно свести к тому, что средний размер страховых взносов и страховых выплат должны быть примерно равными.
Не все покупатели страховки сталкиваются с одинаковыми рисками. Некоторые люди могут с большей вероятностью заболеть определенными заболеваниями из-за генетики или личных привычек. Некоторые люди могут жить в районе, где кража автомобилей или ограбление дома более вероятна, чем другие. Некоторые водители безопаснее других. Группа риска может быть определена как группа, которая имеет примерно одинаковые риски возникновения неблагоприятного события.
Страховые компании часто классифицируют людей по группам риска и взимают более низкие взносы с лиц с меньшими рисками. Если люди не разделены на группы риска, то люди с низким уровнем риска должны платить за людей с высоким риском. В простом примере работы автострахования, приведенном ранее, 60 водителей получили очень низкий ущерб, составляющий 100 долларов каждый, 30 водителей попали в аварии среднего размера, стоимость каждого из которых стоила 1000 долларов, и у 10 водителей произошли крупные аварии, стоимость которых составила 15 000 долларов. Если все 100 из этих водителей платят одинаковые 1860 долларов, то те, у кого ущерб невысокий, фактически платят за тех, у кого большой ущерб.
Если есть возможность классифицировать драйверы по группам риска, то с каждой группы может взиматься плата в соответствии с ее ожидаемыми убытками. Например, страховая компания может взимать с 60 водителей, которые кажутся наиболее безопасными, по 100 долларов за штуку, что является средней величиной причиненного ими ущерба. Тогда промежуточная группа могла бы заплатить 1000 долларов за штуку, а высокозатратная группа — 15000 долларов каждая. Когда уровень страховых взносов, которые кто-то платит, равен сумме, которую средний человек в этой группе риска собирал бы в качестве страховых выплат, уровень страхования считается «актуарно справедливым».”
Отнесение людей к группам риска может быть спорным. Например, если в прошлом году кто-то попал в крупную автомобильную аварию, следует ли классифицировать этого человека как водителя с высокой степенью риска, который, вероятно, попадет в подобные аварии в будущем, или как водителя с низким уровнем риска, которому просто очень не повезло? Водитель, скорее всего, будет утверждать, что он имеет низкий уровень риска и, следовательно, должен входить в группу риска с теми, кто будет платить низкие страховые взносы в будущем. Страховая компания, вероятно, будет считать, что в среднем крупная авария является признаком того, что она является водителем с высоким риском, и поэтому попытается взимать с этого водителя более высокие страховые взносы.В следующих двух разделах обсуждаются две основные проблемы несовершенной информации на страховых рынках, которые называются моральным риском и неблагоприятным отбором. Обе проблемы возникают из-за попыток разделить тех, кто покупает страховку, на группы риска.
Моральный риск относится к случаю, когда люди со страховкой ведут себя более рискованно, чем если бы у них не было страховки. Например, если у вас есть медицинская страховка, покрывающая расходы на посещение врача, у вас меньше шансов принять меры предосторожности, чтобы не подхватить болезнь, которая может потребовать посещения врача.Если у вас есть страховка на автомобиль, вы будете меньше беспокоиться о том, чтобы водить или парковать свой автомобиль так, чтобы на нем с большей вероятностью возникла вмятина. В другом примере предприятие без страховки может установить системы абсолютной безопасности высшего уровня и спринклерные системы пожаротушения для защиты от краж и пожаров. Если он застрахован, то же предприятие может установить только минимальный уровень безопасности и спринклерные системы пожаротушения.
Моральный вред невозможно устранить, но у страховых компаний есть способы уменьшить его влияние.Расследования по предотвращению страхового мошенничества — один из способов уменьшить крайние случаи морального риска. Страховые компании также могут отслеживать определенные виды поведения; Возвращаясь к примеру, приведенному выше, они могут предложить бизнесу более низкую ставку на страхование имущества, если компания установит систему безопасности и пожаротушения верхнего уровня и будет проверять эти системы один раз в год.
Еще один способ уменьшить моральный риск — потребовать от потерпевшего оплатить часть затрат. Например, страховые полисы часто включают франшизы , то есть сумму, которую страхователь должен выплатить из своего собственного кармана до начала выплаты страхового покрытия.Например, автострахование может покрыть все убытки, превышающие 500 долларов. В полисах медицинского страхования часто предусмотрена доплата , при которой страхователь должен заплатить небольшую сумму; например, человеку, возможно, придется платить 20 долларов за каждый визит к врачу, а остальное покрывает страховая компания. Другой метод разделения затрат — это совместное страхование , что означает, что страховая компания покрывает определенный процент затрат. Например, страховка может покрыть 80% затрат на ремонт дома после пожара, а остальные 20% оплатит домовладелец.
Все эти формы разделения затрат препятствуют моральному риску, потому что люди знают, что им придется платить что-то из своего собственного кармана при подаче страхового иска. Эффект может быть мощным. Одно известное исследование показало, что, когда люди сталкиваются с умеренными франшизами и доплатами по своему медицинскому страхованию, они потребляют примерно на треть меньше медицинских услуг, чем люди, которые имеют полную страховку и не платят ничего из своего кармана, предположительно потому, что франшизы и доплаты снижают уровень морального риска.Однако у тех, кто потреблял меньше медицинских услуг, похоже, не было никаких различий в состоянии здоровья.
Последний способ снижения морального риска, который особенно применим к здравоохранению, состоит в том, чтобы сосредоточить внимание на стимулах поставщиков медицинских услуг, а не потребителей. Традиционно большая часть медицинских услуг в Соединенных Штатах предоставляется на основе платы за услуги , что означает, что поставщикам медицинских услуг платят за услуги, которые они предоставляют, и им платят больше, если они предоставляют дополнительные услуги.Однако в последнее десятилетие структура предоставления медицинских услуг сместилась в сторону организаций по поддержанию здоровья (ОПЗ). Медицинская организация (HMO) предоставляет услуги здравоохранения, которые получают фиксированную сумму на человека, зарегистрированного в плане, независимо от количества предоставленных услуг. В этом случае у пациента со страховкой есть стимул требовать большего ухода, но у поставщика медицинских услуг, который получает только фиксированную оплату, есть стимул уменьшить проблему морального риска путем ограничения количества предоставляемой помощи — при условии, что это в дальнейшем не приведет к ухудшению здоровья и увеличению затрат.Сегодня многим врачам платят в том или ином виде как за управляемую помощь, так и за услуги; то есть фиксированная сумма на одного пациента, но с дополнительными платежами за лечение определенных состояний здоровья.
Несовершенная информация является причиной проблемы морального риска. Если бы у страховой компании была точная информация о рисках, она могла бы просто повышать свои страховые взносы каждый раз, когда застрахованная сторона проявляет более рискованное поведение. Однако страховая компания не может контролировать все риски, которые люди принимают на себя все время, и поэтому, даже при различных проверках и разделении затрат, моральный риск останется проблемой.
Посетите этот веб-сайт, чтобы узнать о взаимосвязи между здравоохранением и поведенческой экономикой.
Неблагоприятный выбор относится к проблеме, при которой покупатели страхования имеют больше информации о том, относятся ли они к группе высокого или низкого риска, чем страховая компания. Это создает проблему асимметричной информации для страховой компании, потому что покупатели с высоким риском, как правило, хотят покупать больше страховки, не сообщая страховой компании о своем более высоком риске.Например, человек, приобретающий медицинскую страховку или страхование жизни, вероятно, знает больше об истории болезни своей семьи, чем страховщик может разумно узнать даже при дорогостоящем расследовании; кто-то, приобретающий автостраховку, может знать, что он является водителем с высоким риском и еще не попал в крупную аварию, но страховой компании сложно собрать информацию о том, как люди на самом деле водят машину.
Чтобы понять, как неблагоприятный отбор может задушить страховой рынок, вспомним ситуацию со 100 водителями, которые покупают автомобильную страховку, где 60 водителей получили очень низкий ущерб, составляющий 100 долларов каждый, 30 водителей попали в аварии среднего размера, стоимость каждого из которых составляет 1000 долларов, и 10 из них водители попали в крупные аварии, которые стоили 15 000 долларов.Это равняется 186000 долларов в общей сумме выплат страховой компании. Представьте себе, что, хотя страховая компания знает общий размер убытков, она не может определить факторы высокого, среднего и низкого риска. Однако сами водители знают свои группы риска. Поскольку между страховой компанией и водителями существует асимметричная информация, страховая компания, вероятно, установит цену страховки на уровне 1860 долларов в год, чтобы покрыть средний убыток (не включая накладные расходы и прибыль).В результате люди с низкими рисками, составляющими всего 100 долларов, скорее всего, решат не покупать страховку; в конце концов, для них нет смысла платить 1860 долларов в год, когда они, скорее всего, понесут убытки только в 100 долларов. Те, у кого средний риск несчастного случая на сумму 1000 долларов, также не будут покупать страховку. Таким образом, страховая компания в конечном итоге продает страховку только за 1860 долларов водителям с высоким уровнем риска, которые в среднем будут платить по 15000 долларов за штуку. Таким образом, страховая компания теряет много денег. Если страховая компания попытается повысить свои страховые взносы, чтобы покрыть убытки лиц с высокими рисками, то люди с низкими или средними рисками будут еще больше отговариваться от покупки страховки.
Вместо того, чтобы столкнуться с такой ситуацией неблагоприятного выбора, страховая компания может принять решение вообще не продавать страховку на этом рынке . Если рынок страхования существует, должно произойти одно из двух. Во-первых, страховая компания может найти способ с некоторой степенью точности разделить покупателей страховых услуг на группы риска и взимать с них соответствующую плату, что на практике часто означает, что страховая компания старается не продавать страховку тем, кто может нести высокие риски.Или, во-вторых, от лиц с низкими рисками необходимо потребовать страхование, даже если они должны заплатить больше, чем актуарно справедливая сумма для своей группы риска. Представление о том, что люди могут быть обязаны покупать страховку, поднимает вопрос о государственных законах и постановлениях, влияющих на страховую отрасль.
Соединенные Штаты — единственная страна в мире с высоким уровнем дохода, где большая часть медицинского страхования оплачивается и предоставляется частными компаниями. Более активное участие государства в обеспечении медицинского страхования — один из возможных способов решения проблем морального риска и неблагоприятного отбора.
Проблема морального риска, связанная со страхованием здоровья, заключается в том, что когда люди имеют страховку, они будут требовать большего количества медицинской помощи. В Соединенных Штатах частное медицинское страхование имеет тенденцию стимулировать постоянно растущий спрос на медицинские услуги, которые медицинские работники с радостью удовлетворяют. Таблица 2 показывает, что в расчете на человека расходы на здравоохранение в США выше, чем в других странах. Следует отметить, что, хотя расходы на здравоохранение в Соединенных Штатах намного выше, чем расходы на здравоохранение в других странах, результаты в отношении здоровья в Соединенных Штатах, измеряемые продолжительностью жизни и более низкими показателями детской смертности, как правило, ниже.Однако расходы на здравоохранение не могут существенно повлиять на результаты в отношении здоровья. Многие исследования показали, что здоровье страны более тесно связано с диетой, физическими упражнениями и генетическими факторами, чем с расходами на здравоохранение. Этот факт еще раз подчеркивает, что Соединенные Штаты тратят очень большие суммы на медицинское обслуживание без очевидной выгоды для здоровья.
На рынке медицинского страхования США основной способ решения этой проблемы неблагоприятного отбора заключается в том, что медицинское страхование часто продается через группы по месту работы или, в соответствии с Законом о доступном медицинском обслуживании, с рынка обмена медицинских услуг, спонсируемого правительством штата.С точки зрения страховой компании, продажа страховки через работодателя объединяет группу людей — некоторые с высоким риском будущих проблем со здоровьем, а некоторые с меньшими рисками, — и, таким образом, снижает страх страховой компании привлекать только тех, кто имеет высокие риски. Однако многие небольшие компании не предоставляют медицинское страхование своим сотрудникам, а многие низкооплачиваемые рабочие места не включают медицинское страхование. Даже с учетом всех государственных программ США, предусматривающих медицинское страхование пожилых и бедных, примерно 32 миллиона американцев не имели медицинской страховки в 2015 году.В то время как контролируемая государством система может полностью избежать проблемы неблагоприятного отбора, предоставляя по крайней мере базовую медицинскую страховку для всех, другой вариант — обязать всех американцев покупать медицинскую страховку у какого-либо поставщика, не позволяя поставщикам отказывать лицам на основании ранее существовавших условий. Действительно, этот подход был принят в Законе о защите пациентов и доступном медицинском обслуживании, который обсуждается далее в этой главе.
| Страна | Расходы на здравоохранение на человека (в 2008 г.) | Средняя ожидаемая продолжительность жизни мужчин при рождении, в годах (в 2012 году) | Средняя ожидаемая продолжительность жизни женщин при рождении, в годах (в 2012 году) | Вероятность смерти мужчин в возрасте до 5 лет, на 1000 (в 2012 г.) | Вероятность смерти женщин в возрасте до 5 лет, на 1000 (в 2012 г.) |
|---|---|---|---|---|---|
| США | $ 7 538 | 76 | 81 | 8 | 7 |
| Германия | $ 3 737 | 78 | 83 | 4 | 4 |
| Франция | $ 3 696 | 78 | 85 | 4 | 4 |
| Канада | 4 079 долл. США | 79 | 84 | 6 | 5 |
| Соединенное Королевство | 3,129 долл. США | 78 | 83 | 5 | 4 |
| Таблица 2. Сравнение расходов на здравоохранение в отдельных странах. (Источник: исследование ОЭСР 2010 г. и Всемирная книга фактов) | |||||
В лучшем случае американская система медицинского страхования и медицинского обслуживания, в основном частная, обеспечивает исключительно высокое качество обслуживания, а также создает, казалось бы, бесконечный парад жизненно важных инноваций. Но система также изо всех сил пытается контролировать свои высокие затраты и предоставлять базовую медицинскую помощь всем. В других странах более низкие затраты и более равный доступ, но они часто изо всех сил пытаются обеспечить быстрый доступ к медицинскому обслуживанию и предложить почти чудеса самой современной медицинской помощи.Проблема состоит в том, чтобы система здравоохранения находила правильный баланс между качеством, доступом и стоимостью.
Страховая отрасль США в основном регулируется на уровне штатов; действительно, с 1871 года существует Национальная ассоциация комиссаров по страхованию , которая объединяет эти государственные регулирующие органы для обмена информацией и стратегиями. Регулирующие органы штата в сфере страхования обычно пытаются достичь двух целей: поддерживать низкую цену на страхование и обеспечивать страхование всех.Однако эти цели могут противоречить друг другу, а также легко запутаться в политике.
Если страховые взносы установлены на актуарно справедливом уровне, так что люди в конечном итоге будут платить сумму, которая точно отражает их группу риска, некоторые люди в конечном итоге будут платить много. Например, если бы медицинские страховые компании пытались покрыть людей, которые уже страдают хроническим заболеванием, таким как СПИД, или пожилых людей, они бы взимали с этих групп очень высокие взносы за медицинское страхование, потому что их ожидаемые затраты на здравоохранение довольно высоки.Женщины в возрастной группе 18–44 лет тратят в среднем примерно на 65% больше средств на здравоохранение, чем мужчины. Молодые водители-мужчины чаще попадают в аварии, чем молодые водители-женщины. Таким образом, актуарно справедливое страхование, как правило, взимает с молодых мужчин гораздо больше за страхование автомобиля, чем с молодых женщин. Поскольку люди из групп высокого риска столкнутся с такой высокой оплатой страховки, они могут вообще не покупать страховку.
Государственные регулирующие органы по страхованию иногда реагируют, принимая правила, которые пытаются установить низкие страховые взносы.Однако со временем должен действовать основной закон страхования: средняя сумма, получаемая физическими лицами, должна равняться средней сумме, уплачиваемой в виде страховых премий. Когда принимаются правила, позволяющие удерживать страховые взносы на низком уровне, страховые компании стараются избегать страхования сторон с высоким или даже со средним уровнем риска. Если законодательный орган штата принимает строгие правила, требующие от страховых компаний продавать товары всем по низким ценам, страховые компании всегда имеют возможность отказаться от ведения бизнеса в этом штате. Например, страховые регуляторы в Нью-Джерси хорошо известны своими попытками удерживать страховые взносы на автомобили на низком уровне, и более 20 различных страховых компаний прекратили свою деятельность в штате в конце 1990-х и начале 2000-х годов.Точно так же в 2009 году State Farm объявила, что отказывается от продажи страхования собственности во Флориде.
Короче говоря, государственные регулирующие органы не могут заставить компании устанавливать низкие цены и обеспечивать высокий уровень страхового покрытия — и, таким образом, нести убытки — в течение длительного периода времени. Если страховые взносы будут установлены ниже актуарного уровня для определенной группы, то разница будет компенсирована какой-то другой группе. Есть две другие группы, которые могут компенсировать разницу: налогоплательщики или другие покупатели страховки.
В некоторых отраслях правительство США решило, что свободные рынки не будут обеспечивать страхование по доступной цене, и поэтому государство платит за него напрямую. Например, частное медицинское страхование обходится слишком дорого для многих людей со слишком низкими доходами. Чтобы бороться с этим, правительство США вместе со штатами запускает программу Medicaid, которая обеспечивает медицинское обслуживание людей с низкими доходами. Частное медицинское страхование также плохо работает для пожилых людей, потому что их средние расходы на медицинское обслуживание могут быть очень высокими.Таким образом, правительство США запустило программу Medicare, которая обеспечивает медицинское страхование всем людям старше 65 лет. Другие финансируемые государством программы здравоохранения нацелены на ветеранов вооруженных сил в качестве дополнительной льготы и детей из семей с относительно низкими доходами.
Еще одно распространенное вмешательство государства в страховые рынки — это требование, чтобы каждый покупал определенные виды страхования. Например, в большинстве штатов закон требует от владельцев автомобилей покупать автострахование. Аналогичным образом, когда банк ссужает кому-то деньги на покупку дома, этот человек обычно должен иметь страховку домовладельца, которая защищает дом от пожара и других физических повреждений (например, града).Законодательное требование о том, что каждый должен покупать страховку, означает, что страховым компаниям не нужно беспокоиться о том, что люди с низким уровнем риска откажутся от покупки страховки. Поскольку страховым компаниям не нужно бояться неблагоприятного отбора, они могут устанавливать свои цены на основе среднего для рынка, и компании с более низкими рисками в некоторой степени в конечном итоге субсидируют компании с более высокими рисками. Однако даже когда принимаются законы, требующие от людей покупать страховку, страховые компании не могут быть принуждены продавать страховку всем, кто просит, по крайней мере, по низкой цене.Таким образом, страховые компании по-прежнему будут стараться по возможности избегать продажи страховки лицам с высокими рисками.
Правительство не может принимать законы, которые устраняют проблемы морального риска и неблагоприятного отбора, но правительство может принимать политические решения о том, что определенные группы должны иметь страховку, даже если в противном случае частный рынок не обеспечил бы такую страховку. Кроме того, правительство может возложить издержки, связанные с этим решением, на налогоплательщиков или других покупателей страхования.
В марте 2010 года президент Обама подписал Закон о защите пациентов и доступном медицинском обслуживании (PPACA) . Этот весьма спорный закон начал постепенно вводиться в действие, начиная с октября 2013 года. Цель закона — приблизить Соединенные Штаты к всеобщему охвату. Некоторые из ключевых характеристик плана включают:
- Индивидуальный мандат: Все люди, которые не получают медицинское обслуживание через своего работодателя или через государственную программу (например, Medicare), должны иметь медицинскую страховку или платить штраф.Целью индивидуального мандата было уменьшить проблему неблагоприятного отбора и снизить цены, потребовав от всех потребителей, даже самых здоровых, иметь медицинскую страховку. Без необходимости защищаться от неблагоприятного выбора (когда только самые рискованные потребители покупают страховку) путем повышения цен, медицинские страховые компании могли бы предлагать своим клиентам более разумные планы.
- В каждом штате должны быть биржи медицинского страхования, посредством которых страховые компании конкурируют за бизнес.Цель бирж — повысить конкуренцию на рынке медицинского страхования.
- Полномочия работодателя: Все работодатели с числом сотрудников более 50 должны предлагать своим сотрудникам медицинское страхование.
Закон о доступном медицинском обслуживании (ACA) будет финансироваться за счет дополнительных налогов, в том числе:
- Увеличьте налог на Medicare на 0,9 процента и добавьте 3,8 процента налога на нетрудовой доход для налогоплательщиков с высоким доходом.
- Взимайте ежегодную плату с поставщиков медицинского страхования.
- Ввести другие налоги, например налог в размере 2,3% для производителей и импортеров определенных медицинских устройств.
Многие люди и политики пытались отменить законопроект. Противники законопроекта считают, что он нарушает право человека выбирать, иметь страховку или нет. В 2012 году ряд штатов оспорили закон на том основании, что положение об индивидуальном мандате является неконституционным. В июне 2012 года Верховный суд США в своем решении 5–4 постановил, что индивидуальный мандат на самом деле является налогом, поэтому он является конституционным, поскольку федеральное правительство имеет право облагать налогом население.
В чем дело с Obamacare?
Что на самом деле будет делать Закон о доступном медицинском обслуживании (ACA)? Для начала отметим, что это чрезвычайно сложный закон с большим количеством частей, некоторые из которых были реализованы немедленно, а другие будут применяться ежегодно с 2013 по 2020 год.
Как отмечалось в этой главе, в США люди сталкиваются с постоянно растущими расходами на здравоохранение. Те, у кого есть медицинская страховка, требуют больше медицинского обслуживания, что увеличивает стоимость.Это одна из проблем, которую ACA пытается решить, отчасти путем введения нормативных актов, направленных на ограничение роста затрат на здравоохранение. Одним из примеров является постановление, ограничивающее сумму, которую поставщики медицинских услуг могут тратить на административные расходы. Еще одно требование к поставщикам медицинских услуг — перейти на электронные медицинские записи (EMR), что снизит административные расходы.
Еще одним компонентом ACA является требование, согласно которому государства создают биржи или рынки медицинского страхования, на которых люди, не имеющие медицинской страховки, и предприятия, не предоставляющие ее своим сотрудникам, могут делать покупки по различным планам страхования.Создание этих бирж снижает несовершенство рынка страхования и, добавляя к предложению страховых планов, может привести к снижению цен, если предложение увеличивается больше, чем спрос. Кроме того, незастрахованные люди, как правило, обращаются за помощью в отделения неотложной помощи — это самый дорогой вид медицинской помощи. Учитывая, что в Соединенных Штатах насчитывается более 40 миллионов незастрахованных граждан, это в значительной степени способствовало росту затрат. Ограничение административных расходов, требование использования EMR и создание рынков медицинского страхования для тех, кто в настоящее время не застрахован, — все это компоненты ACA, которые призваны помочь контролировать рост расходов на здравоохранение.
С годами ряды незастрахованных в Соединенных Штатах росли по мере того, как рост цен, призванный решить проблему отличия лиц с высоким риском от лиц с низким уровнем риска, вытеснил работодателей и отдельных лиц с рынка. Кроме того, страховые компании все чаще используют уже существующие условия, чтобы определить, подвержен ли кто-то высокому риску, и поэтому они либо устанавливают цены на основе средних затрат, либо предпочитают не страховать эти группы. Это также способствовало более 32 миллионам незастрахованных.ACA решает эту проблему, обеспечивая, что людям с уже существующими заболеваниями не может быть отказано в медицинском страховании.
Это представляет собой еще одну проблему отбора, поскольку люди с уже существующими заболеваниями относятся к группе высокого риска. Закон о страховании, взятый в отдельную группу, гласит, что они должны платить более высокие цены за страхование. Поскольку их невозможно выделить, цены растут для всех, и люди с низким уровнем риска уходят из группы. По мере того, как группа высокого риска становится все хуже и более рискованной, цены снова растут, и все больше людей покидают группу, создавая восходящую спираль цен.Чтобы решить эту проблему выбора, ACA включает требование работодателя и индивидуального мандата. Все юридические и физические лица должны приобрести медицинскую страховку.
На момент написания этой статьи фактическое влияние Закона о защите пациентов и доступном медицинском обслуживании все еще оставалось неизвестным. Из-за политической оппозиции и некоторых трудностей с соблюдением сроков некоторые части закона были отложены, и пройдет некоторое время, прежде чем экономисты смогут собрать достаточно данных, чтобы определить, действительно ли закон увеличил охват и снизил затраты, поскольку было его намерением.
Страхование — это способ разделения рисков. Группа людей платит страховые взносы на случай неприятного события, а те, кто действительно пережили неприятное событие, получают некоторую компенсацию. Фундаментальный закон страхования заключается в том, что то, что средний человек платит с течением времени, должно быть очень похоже на то, что средний человек получает. В актуарно справедливом страховом полисе премии, которые лицо платит страховой компании, равны средней сумме выплат для лица, входящего в эту группу риска.Моральный риск возникает на страховых рынках, потому что у тех, кто застрахован от риска, будет меньше причин предпринимать шаги, чтобы избежать издержек, связанных с этим риском.
Многие страховые полисы предусматривают франшизу, доплаты или совместное страхование. Франшиза — это максимальная сумма, которую страхователь должен заплатить из своего кармана, прежде чем страховая компания оплатит оставшуюся часть счета. Доплата — это фиксированная плата, которую держатель страхового полиса должен уплатить до получения услуг. Совместное страхование требует, чтобы страхователь оплатил определенный процент затрат.Франшизы, доплаты и совместное страхование снижают моральный риск, требуя, чтобы застрахованная сторона несла часть расходов до получения страховых выплат.
В системе финансирования здравоохранения на основе платы за услуги поставщикам медицинских услуг возмещается стоимость услуг, которые они предоставляют. Альтернативный метод организации здравоохранения — через организации по поддержанию здоровья (HMOs), где поставщикам медицинских услуг возмещаются расходы в соответствии с количеством пациентов, которых они обслуживают, и сами поставщики должны распределять ресурсы между пациентами, которые получают больше или меньше медицинской помощи. Сервисы.Неблагоприятный отбор возникает на страховых рынках, когда покупатели страховых компаний знают о рисках, с которыми они сталкиваются, больше, чем страховая компания. В результате страховая компания подвергается риску того, что стороны с низким уровнем риска уклонятся от страхования, потому что это слишком дорого для них, в то время как стороны с высоким риском примут его, потому что для них это выглядит выгодной сделкой.
Вопросы для самопроверки
Почему трудно измерить результаты для здоровья?
Обзорные вопросы
- Что такое страховой взнос?
- Ожидаете ли вы, что в системе страхования каждый человек получит в виде пособий примерно столько же, сколько он платит в виде страховых взносов? Или просто средний размер выплачиваемых пособий будет равен среднему выплачиваемым страховым взносам?
- Что такое актуарный страховой полис?
- В чем проблема морального риска?
- Как моральный риск может привести к тому, что страхование станет дороже, чем ожидалось?
- Определите франшизы, доплаты и совместное страхование.
- Как франшизы, доплаты и совместное страхование могут снизить моральный риск?
- В чем ключевое различие между платной системой здравоохранения и системой, основанной на организациях по поддержанию здоровья?
- Как неблагоприятный отбор может затруднить работу страхового рынка?
- Какие показатели используются для измерения результатов в отношении здоровья?
Вопросы о критическом мышлении
- Как вы думаете, проблема морального риска могла повлиять на безопасность таких видов спорта, как футбол и бокс, когда правила безопасности начали требовать, чтобы игроки носили больше набивок?
- Какому типу клиентов страховая компания предложит полис с высокой доплатой? А как насчет высокой страховой премии с более низкой доплатой?
Проблемы
Представьте, что 50-летних мужчин можно разделить на две группы: тех, у кого в семье есть рак, и тех, у кого его нет.Для целей этого примера предположим, что 20% из группы из 1000 мужчин имеют семейный анамнез рака, и эти мужчины имеют один шанс из 50 умереть в следующем году, в то время как другие 80% мужчин имеют один шанс в следующем году. 200 человек умрут в следующем году. Страховая компания продает полис, по которому будет выплачено 100 000 долларов в собственность каждого, кто умрет в следующем году.
- Если бы страховая компания продавала страхование жизни отдельно каждой группе, какой была бы актуарно справедливая премия для каждой группы?
- Если бы страховая компания предлагала страхование жизни всей группе, но не могла бы узнать о семейных онкологических заболеваниях, какой была бы актуарно справедливая премия для группы в целом?
- Что произойдет со страховой компанией, если она попытается взимать актуарно справедливую премию с группы в целом, а не с каждой группы в отдельности?
Центральное разведывательное управление.«Всемирная книга фактов». https://www.cia.gov/library/publications/the-world-factbook/index.html.
Национальная ассоциация комиссаров по страхованию. «Национальная ассоциация комиссаров по страхованию и Центр страховой политики и исследований». http://www.naic.org/.
OECD. «Организация экономического сотрудничества и развития (ОЭСР)». http://www.oecd.org/about/.
USA Today. 2015. «Ставки незастрахованных резко упали при Obamacare». По состоянию на 1 апреля 2015 г.http://www.usatoday.com/story/news/nation/2015/03/16/uninsured-rates-drop-sharply-under-obamacare/24852325/.
Талер, Ричард Х. и Сендхил Муллайнатан. «Краткая энциклопедия экономики: поведенческая экономика». Библиотека экономики и свободы . http://www.econlib.org/library/Enc/BehavioralEconomics.html.
Фонд семьи Генри Дж. Кайзера, The. «Реформа здравоохранения: краткое изложение Закона о доступном медицинском обслуживании». Последнее изменение 25 апреля 2013 г. http://kff.org/health-reform/fact-sheet/summary-of-new-health-reform-law/.
Глоссарий
- неблагоприятный отбор
- , когда группы с изначально более высокими рисками, чем средний человек, ищут страховку, тем самым создавая нагрузку на систему страхования
- сострахование
- , когда страхователь выплачивает процент от убытка, а страховая компания оплачивает оставшуюся стоимость
- доплата
- , когда страхователь должен заплатить небольшую сумму за каждую услугу, прежде чем страхование покроет оставшуюся часть
- франшиза
- сумма, которую держатели страховых полисов должны выплатить из своего кармана до того, как страховое покрытие выплатит что-либо
- плата за услуги
- при оплате поставщикам медицинских услуг в соответствии с предоставленными услугами
- организация здравоохранения (HMO)
- организация, предоставляющая медицинское обслуживание и получающая фиксированную сумму на человека, включенного в план, независимо от того, сколько услуг предоставляется
- страхование
- способ защиты лица от финансовых потерь, при котором страхователи регулярно производят выплаты страховой организации; Затем страховая компания вознаграждает члена группы, который понес значительный финансовый ущерб в результате события, предусмотренного полисом
- моральный риск
- когда люди застрахованы от определенного события, они с меньшей вероятностью будут защищаться от этого события
- премиум
- платеж в пользу страховой компании
- группа риска
- Группа, которая разделяет примерно одинаковые риски возникновения неблагоприятного события
Решения
Ответы на вопросы самопроверки
Практически невозможно определить, был ли результат для здоровья, такой как ожидаемая продолжительность жизни, результатом личных предпочтений, которые могут повлиять на здоровье и долголетие, таких как диета, физические упражнения, определенное рискованное поведение и потребление определенных предметов, таких как табак, или результатом расходы на здравоохранение (например, ежегодные осмотры).
Статистика медицинского долга за 2021 год — SingleCare
Медицинский долг — растущая проблема в США, многие американцы испытывают финансовую нестабильность и даже банкротство. Согласно опросу Kaiser Family Foundation и New York Times в 2016 году, более чем у каждого четвертого американца возникли проблемы с оплатой недавнего медицинского счета. А когда долг за медицинские услуги накапливается, это может привести к трудным финансовым решениям, таким как необходимость сократить продукты питания, одежду или другие основные предметы домашнего обихода
Хотя неожиданные события, такие как пребывание в больнице, вносят большой вклад (Американский медицинский журнал сообщает, что почти половина людей, столкнувшихся с медицинским банкротством, назвали больничные счета своими самыми большими расходами), высокая стоимость медицинского обслуживания, безусловно, не помогает.Возьмем лишь один пример: средняя стоимость пребывания в больнице в США составляет 5220 долларов в день, по сравнению с всего лишь 765 долларами в Австралии. В целом США тратят на здравоохранение 3,5 триллиона долларов в год.
Следующая статистика помогает осветить масштабы проблемы медицинского долга в США.
Реальность медицинского долга
Проблемы медицинского долга могут поразить любого: проблема затрагивает все возрастные группы и уровни образования. Даже люди, считающиеся финансово ответственными, могут пострадать от медицинских долгов.Более половины американцев с долгами по медицинскому обслуживанию не имеют других долгов, перечисленных в их кредитных отчетах. Сама по себе медицинская задолженность может затруднить для этих людей покупку домов или получение приличной ставки по кредитной карте.
- Средний возраст людей, прошедших медицинское банкротство, составляет 44,9 года. ( Американский медицинский журнал , 2009 г.)
- Среди людей, потерпевших медицинское банкротство, 46,3% состоят в браке. ( Американский медицинский журнал , 2009 г.)
- Среди людей, потерпевших медицинское банкротство, 60.3% учились в колледже. ( Американский медицинский журнал , 2009 г.)
- Средний ежемесячный доход семьи заявителей о банкротстве составляет 2 586 долларов в месяц. ( Американский медицинский журнал , 2009 г.)
- Среди семей, потерпевших медицинское банкротство, 20,1% составляют семьи военнослужащих. ( Американский медицинский журнал , 2009 г.)
- Средний долг домохозяйств, подвергшихся медицинскому банкротству, составляет 44 622 доллара. ( Американский медицинский журнал , 2009 г.)
- Около 19.5% потребительских кредитных отчетов включают одну или несколько медицинских коллекций. (Бюро финансовой защиты потребителей, 2014 г.)
- Средняя неоплаченная медицинская задолженность, отраженная в кредитных отчетах, составляет 579 долларов. (Бюро финансовой защиты потребителей, 2014 г.)
- У 22% потребителей с взыскиваемой задолженностью есть только медицинские долги. (Бюро финансовой защиты потребителей, 2014 г.)
- 54% потребителей с долгами по медицинскому обслуживанию не имеют других долгов, указанных в их кредитных отчетах. (Бюро финансовой защиты потребителей, 2014 г.)
Человеческие затраты на лечение долга
Медицинский долг — и страх перед медицинским долгом — имеют серьезные последствия для американцев.Одна из самых больших проблем заключается в том, что долги могут заставить людей пренебрегать медицинскими проблемами. Почти каждый третий американец говорит, что откладывал получение медицинской помощи, потому что беспокоился о ее стоимости.
В любой другой области, когда люди беспокоятся о том, чтобы переплатить за услугу, они могут делать покупки. Но американцам, которые пробовали это с медицинскими услугами, не всегда везло. Среди взрослых, которые говорят, что они пытались присмотреться к магазинам, 69% назвали этот опыт несколько трудным или очень трудным.
- 21% взрослых в возрасте 18–64 лет не проходили медицинское обследование или лечение, рекомендованное врачом, из-за его стоимости. (Фонд семьи Кайзер / New York Times , 2016)
- 32% взрослых в возрасте 18–64 лет отложили получение необходимой им медицинской помощи из-за ее стоимости. (Фонд семьи Кайзер / New York Times , 2016)
- 40% взрослых в возрасте 18–64 лет полагались на домашние средства или лекарства, отпускаемые без рецепта, вместо того, чтобы обращаться к врачу из-за их стоимости.(Фонд семьи Кайзер / New York Times , 2016)
- 34% взрослых в возрасте от 18 до 64 лет говорят, что их врач никогда не объясняет им стоимость процедур. (Фонд семьи Кайзер / New York Times, 2016)
- Среди взрослых, которые говорят, что они пытались поискать у разных поставщиков лучшую цену на медицинские услуги, 69% назвали этот опыт несколько трудным или очень трудным. (Фонд семьи Кайзер / New York Times , 2016)
- Среди тех, у кого есть проблемы со счетами за медицинские услуги, 44% говорят, что эти проблемы сильно повлияли на их семью.(Фонд семьи Кайзер / New York Times , 2016)
- Среди тех, у кого есть проблемы со счетами за медицинские услуги, 29% говорят, что проблемы с долгами за медицинские услуги стали вызывать проблемы с оплатой других, немедицинских счетов. (Фонд семьи Кайзер / New York Times , 2016)
- 62% тех, у кого проблемы со счетами за медицинские услуги, говорят, что у них была медицинская страховка на момент начала лечения. (Фонд семьи Кайзер / New York Times , 2016)
- Среди тех, у кого были проблемы со счетами за медицинские услуги и которые имели страховку, 26% заявили, что проблема с оплатой связана с тем, что их требование было отклонено.(Фонд семьи Кайзер / New York Times , 2016)
В конечном счете, медицинские счета могут оставить некоторым людям ограниченные возможности избежать банкротства. Среди американцев с проблемами медицинского обслуживания:
- 53% сказали, что они разработали план платежей со своим провайдером.
- 37% сказали, что брали деньги в долг у друзей или семьи.
- 34% заявили, что увеличили задолженность по кредитным картам.
- 70% говорят, что сокращают расходы на еду, одежду и другие предметы первой необходимости.
- 41% сказали, что они брали дополнительную работу или работали больше часов.
- 59% говорят, что они израсходовали большую часть или все свои сбережения.
- 35% говорят, что они не могут оплатить предметы первой необходимости, такие как еда, отопление или жилье.
Источник: Kaiser Family Foundation / New York Times, 2016
Многочисленные стартапы в сфере здравоохранения, такие как SingleCare, работают над поиском инновационных решений для снижения медицинских расходов. Американцы, которые воспользуются этими новыми возможностями, могут удержать медицинский долг из-под контроля.
Медицинский долг также может создать постоянные финансовые проблемы. Среди американцев с медицинскими счетами в инкассо:
- 15% говорят, что они должны 10 000 долларов или больше.
- 33% говорят, что у них также есть студенческая ссуда.
- 17% говорят, что они также должны деньги кредитору до зарплаты.
- 58% заявили, что с ними связались коллекторские агентства.
Источник: Kaiser Family Foundation / New York Times, 2016
Что вызывает долг по медицинскому обслуживанию?
Не все медицинские расходы превращаются в долги.И сами по себе счета не всегда единственная проблема. Люди, которые заболевают или вынуждены ухаживать за больным близким, могут столкнуться с падением дохода из-за отсутствия на работе. Фактически, более чем одно из семи медицинских банкротств происходит из-за болезни ребенка.
С помощью опросов исследователи определили людей, имеющих дело с долгами по медицинскому обслуживанию. Ответы этих американцев раскрывают финансовые и медицинские ситуации, которые с наибольшей вероятностью могут привести к серьезному финансовому стрессу.
- 62,1% тех, кто подал заявление о банкротстве, назвали медицинские счета или потерю дохода из-за болезни или ухода в качестве причины своего банкротства.( Американский медицинский журнал , 2009 г.)
- 14,6% медицинских банкротств произошли из-за болезни ребенка. ( Американский медицинский журнал , 2009 г.)
- Среди тех, у кого есть проблемы со счетами за медицинские услуги, 10% говорят, что их счета составляли всего 500 долларов или меньше. (Фонд семьи Кайзер / New York Times , 2016)
Одно недавнее исследование выявило конкретные медицинские услуги, которые привели к возникновению медицинских долгов. Среди сообщенных услуг, которые привели к проблемам с медицинскими счетами, были обнаружены следующие данные:
- Посещения врача: 65%
- Диагностические тесты: 65%
- Посещение отделения неотложной помощи: 61%
- Амбулаторные услуги: 49%
- Стоимость лаборатории: 64%
- Стоимость рецептурных препаратов: 52%
- Уход в доме престарелых или долгосрочный уход: 4%
- Стоматология: 41%
- Детское медицинское обслуживание: 25%
- Краткосрочное одиночное пребывание в больнице: 66%
Источник: Kaiser Family Foundation / New York Times, 2016
Другое исследование задавало аналогичные вопросы о причинах медицинской задолженности.
- 48% людей, которые испытали медицинское банкротство, назвали больничные счета своими самыми большими расходами. ( Американский медицинский журнал , 2009 г.)
- 18,6% людей, которые испытали медицинское банкротство, назвали рецептурные лекарства самой большой статьей расходов. ( Американский медицинский журнал , 2009 г.)
- 15,1% людей, которые испытали медицинское банкротство, назвали счета за врачей своими самыми большими расходами. ( Американский медицинский журнал , 2009 г.)
- 4.1% людей, переживших медицинское банкротство, назвали страховые взносы своей самой большой статьей расходов. ( Американский медицинский журнал , 2009 г.)
- В среднем наличные медицинские расходы для семей-банкротов с медицинской точки зрения составили 17 943 доллара. ( Американский медицинский журнал , 2009 г.)
Статистика медицинских расходов
Проблема медицинского долга тесно связана с медицинскими расходами. США тратят на здравоохранение больше, чем аналогичные страны, и бремя этих затрат сокращается по всей американской экономике, требуя огромных платежей со стороны государственного сектора, частного сектора и отдельных лиц.
Несение этих затрат означает, что у правительств меньше средств на образование и улучшение инфраструктуры. Это означает, что компаниям остается меньше тратить на исследования и разработки. Это означает, что американские домохозяйства меньше тратят на одежду и еду.
И нагрузка растет. В настоящее время США тратят на здравоохранение более 10 000 долларов на человека в год по сравнению с менее чем 5 000 долларов на человека в год в 2009 году.
- США тратят на здравоохранение 3,5 триллиона долларов в год.(Данные о национальных расходах на здравоохранение, 2017 г.)
- США тратят 10 739 долларов на человека в год на здравоохранение. (Данные о национальных расходах на здравоохранение, 2017 г.)
- Расходы на здравоохранение составляют 17,9% валового внутреннего продукта (ВВП) США. (Данные о национальных расходах на здравоохранение, 2017 г.)
- американцев тратят 1,18 триллиона долларов в год на частное медицинское страхование. (Данные о национальных расходах на здравоохранение, 2017 г.)
- американцев тратят 365,5 миллиардов долларов в год на медицинские расходы из собственного кармана.(Данные о национальных расходах на здравоохранение, 2017 г.)
- американцев тратят 1,14 триллиона долларов в год на больничные расходы. (Данные о национальных расходах на здравоохранение, 2017 г.)
- Расходы на частное медицинское страхование составляют 34% от общих расходов на здравоохранение в США. (Данные о национальных расходах на здравоохранение, 2017 г.)
- Расходы на личные расходы составляют 10% от общих расходов на здравоохранение в США. (Данные о национальных расходах на здравоохранение, 2017 г.)
- американцев тратят 694,3 миллиарда долларов в год на врачебные и клинические услуги.(Данные о национальных расходах на здравоохранение, 2017 г.)
- американцев тратят 333,4 миллиарда долларов в год на рецептурные лекарства. (Данные о национальных расходах на здравоохранение, 2017 г.)
- На долю домохозяйств приходится 28% общих расходов на здравоохранение. (Данные о национальных расходах на здравоохранение, 2017 г.)
- На частный бизнес приходится 19,9% расходов на здравоохранение. (Данные о национальных расходах на здравоохранение, 2017 г.)
- В среднем расходы на здравоохранение для американцев в возрасте 65 лет и старше составляют 19 098 долларов в год. (Данные о национальных расходах на здравоохранение, 2014 г.)
- В среднем расходы на здравоохранение для американца трудоспособного возраста (18-64) составляют 7 153 долларов в год.(Данные о национальных расходах на здравоохранение, 2014 г.)
- В среднем расходы на здравоохранение для американского ребенка (0–18 лет) составляют 3749 долларов в год. (Данные о национальных расходах на здравоохранение, 2014 г.)
- В среднем расходы США на медицинское обслуживание женщин составляют 8811 долларов в год. (Данные о национальных расходах на здравоохранение, 2014 г.)
- В среднем расходы США на здравоохранение для мужчин составляют 7 272 доллара в год. (Данные о национальных расходах на здравоохранение, 2014 г.)
- Расходы на Medicare составляют 17,1% федерального бюджета США.(Калифорнийский фонд здравоохранения, 2019 г.) Расходы
- Medicaid составляют 9,5% федерального бюджета США. (Калифорнийский фонд здравоохранения, 2019 г.)
Стоимость медицинской страховки
Большинство людей полагаются на медицинское страхование для субсидирования своих медицинских расходов, но стоимость страхового покрытия продолжает расти.
- Средняя франшиза составляет 4544 доллара. Это означает, что застрахованные пациенты должны заплатить около 5000 долларов из своего кармана, прежде чем страховка покроет любые медицинские расходы или лекарства, отпускаемые по рецепту.(Фонд семьи Кайзер, 2019)
- В 2019 году средний размер страховых взносов увеличился на 4% для физических лиц и на 5% для семей. Для сравнения: заработная плата рабочих увеличилась только на 3,4%, а инфляция — на 2%. (Фонд семьи Кайзер, 2019)
Как расходуются расходы на медицинское обслуживание?
Недавнее исследование определило, на какие медицинские услуги приходится больше всего медицинских расходов в США. В США годовые расходы на лечение следующих заболеваний:
- Обычный уход, признаки и симптомы: 289 долларов.9 миллиардов
- Заболевания сердечно-сосудистой системы: 259,2 миллиарда долларов
- Заболевания опорно-двигательного аппарата: 219,8 миллиарда долларов
- Заболевания дыхательной системы: 176,5 миллиардов долларов
- Болезни эндокринной системы: 168,7 миллиарда долларов
- Болезни нервной системы: 159,5 миллиарда долларов
- Психическое заболевание: 109,6 миллиарда долларов
- Лечение, связанное с беременностью: 50,5 миллиарда долларов
Источник: California Health Care Foundation, 2019
- 33% U.Расходы S. на здравоохранение идут на лечение в больницах. (Калифорнийский фонд здравоохранения, 2019 г.)
- 20% расходов на здравоохранение в США направляется на оказание медицинских и клинических услуг. (Калифорнийский фонд здравоохранения, 2019 г.)
- 10% расходов на здравоохранение в США идет на лекарства, отпускаемые по рецепту. (Калифорнийский фонд здравоохранения, 2019 г.)
Кто оплачивает медицинские расходы в США?
Бремя высоких затрат на медицину в США почти одинаково ложится на правительства, частные лица и предприятия.По данным California Health Care Foundation (2019):
- Федеральное правительство оплачивает 28% общих расходов на здравоохранение в США. (Калифорнийский фонд здравоохранения, 2019 г.)
- Частные лица и домохозяйства оплачивают 28% общих расходов на здравоохранение в США. (Калифорнийский фонд здравоохранения, 2019 г.)
- Частные предприятия оплачивают 20% общих расходов на здравоохранение в США. (Калифорнийский фонд здравоохранения, 2019 г.)
- Правительства штатов и местные органы власти оплачивают 17% общих расходов на здравоохранение в США.(Калифорнийский фонд здравоохранения, 2019 г.)
- Другие частные организации, такие как некоммерческие, оплачивают 7% общих расходов на здравоохранение в США. (Калифорнийский фонд здравоохранения, 2019 г.)
- В среднем 37% общих расходов домохозяйства на здравоохранение идет на оплату наличных средств. (Калифорнийский фонд здравоохранения, 2019 г.)
- В среднем 28% общих расходов домохозяйства на здравоохранение направляется на их долю в медицинском страховании, спонсируемом работодателем. (Калифорнийский фонд здравоохранения, 2019 г.)
- В среднем 17% общих расходов домохозяйства на здравоохранение идет на поддержку Medicare через налог на заработную плату.(Калифорнийский фонд здравоохранения, 2019 г.)
- Общие расходы на частное медицинское страхование в США составляют 1,2 триллиона долларов. (Калифорнийский фонд здравоохранения, 2019 г.)
- 45% от общей суммы, потраченной на частное медицинское страхование, покрывается частным бизнесом. (Калифорнийский фонд здравоохранения, 2019 г.)
- 23% от общей суммы, потраченной на частное медицинское страхование, покрывается государством (в основном, как взносы в планы медицинского страхования, спонсируемые работодателем). (Калифорнийский фонд здравоохранения, 2019 г.)
- Всего U.Расходы из кармана на душу населения выросли с 91 доллара в 1967 году до 1124 доллара в 2017 году (California Health Care Foundation, 2019)
Недавнее исследование показало, как распределяются расходы среди американцев разного возраста:
- Американцы в возрасте 85 лет и старше: составляют 2% населения и 8% расходов на здравоохранение. Среднегодовые расходы человека в этой возрастной группе составляют 32 411 долларов США.
- Американцы в возрасте 65-84 лет: составляют 12% населения и 26% расходов на здравоохранение.Среднегодовые расходы человека в этой возрастной группе составляют 16 872 доллара США.
- Американцы в возрасте 45–64 лет: составляют 26% населения и 33% расходов на здравоохранение. Среднегодовые расходы человека в этой возрастной группе составляют 9 513 долларов США.
- Американцы в возрасте 19-44 лет: составляют 35% населения и 21% расходов на здравоохранение. Среднегодовые расходы человека в этой возрастной группе составляют 4 458 долларов США.
- американцев в возрасте 18 лет и младше: составляют 25% населения и 12% расходов на здравоохранение.Среднегодовые расходы человека в этой возрастной группе составляют 3352 доллара.
Источник: California Health Care Foundation, 2019
Сравнение затрат на здравоохранение в США с другими странами
Американцы, возможно, страдают от более высокого уровня медицинского долга, отчасти из-за высокой стоимости медицинского обслуживания в США. Люди в странах с более низкими затратами на здравоохранение не так подвержены медицинским долгам и банкротству.
Но это не потому, что все дешевле в странах с более низкими медицинскими расходами.Исследователи определили страны с уровнем благосостояния, аналогичным США, и обнаружили, что расходы на здравоохранение в США намного выше, чем любое несоответствие в уровне благосостояния.
Например, общие расходы на здравоохранение на душу населения в США на 84,8% выше, чем в Канаде. Следующая статистика показывает, насколько больше американцы платят за обычные медицинские процедуры, чем люди в других странах.
- Средняя стоимость дневного пребывания в больнице в США составляет 5220 долларов.Средняя стоимость дневного пребывания в больнице в Австралии составляет 765 долларов. (Фонд семьи Кайзер, 2018)
- Средняя стоимость операции по шунтированию сердца в США составляет 78 318 долларов США. Средняя стоимость операции по шунтированию сердца в Великобритании составляет 24 059 долларов. (Фонд семьи Кайзер, 2018)
- американских врачей выполняют 322 кесарева сечения на 1000 живорождений. Средний показатель среди столь же богатых стран составляет 264 кесарева сечения на 1000 живорождений. (Фонд семьи Кайзер, 2018)
- Средняя цена нормальных родов в США.S. составляет 10 808 долларов. Средняя цена нормальных родов в Австралии составляет 5312 долларов. (Фонд семьи Кайзер, 2018)
- Средняя цена кесарева сечения в США составляет 16 106 долларов. Средняя цена кесарева сечения в Австралии составляет 7901 доллар. (Фонд семьи Кайзер, 2018)
- Средняя цена МРТ в США составляет 1119 долларов. Средняя цена МРТ в Австралии — 215 долларов. (Фонд семьи Кайзер, 2018)
- Средняя цена аппендэктомии в США составляет 15 930 долларов.Средняя цена аппендэктомии в Великобритании составляет 8 009 долларов. (Фонд семьи Кайзер, 2018)
- Средняя цена замены тазобедренного сустава в США составляет 29 067 долларов. Средняя цена замены тазобедренного сустава в Великобритании составляет 16 335 долларов. (Фонд семьи Кайзер, 2018)
- Средняя цена Humira, лекарства, используемого для лечения артрита, примерно на 96% выше в США, чем в Соединенном Королевстве. (Фонд семьи Кайзер, 2018)
- Средняя стоимость компьютерной томографии в США.S. (896 долларов) в восемь раз больше, чем в Канаде (97 долларов). (Фонд семьи Кайзер, 2018)
Исследование, проведенное в 2011 году по вопросам здравоохранения, сравнивало расходы на здравоохранение в разных странах и показало, что расходы на здравоохранение в США на душу населения значительно выше, чем в аналогичных странах.
Расходы на здравоохранение в США на душу населения составляют:
- На 141% выше, чем в Великобритании.
- На 125% выше, чем в Австралии.
- 104%, чем во Франции.
- на 102% выше, чем в Германии.
Источник: Департамент здравоохранения, 2011 г.
Другие результаты исследования:
- 30,8% расходов на здравоохранение в США на душу населения приходится на амбулаторную помощь. Средний годовой доход врача первичной медико-санитарной помощи в США составляет 186 582 доллара. (Департамент здравоохранения, 2011 г.)
- В среднем врач первичной медико-санитарной помощи в США зарабатывает на 61 478 долларов больше в год, чем врач первичной медико-санитарной помощи в Канаде. (Департамент здравоохранения, 2011 г.)
- Средний годовой доход хирурга-ортопеда в США составляет 442 450 долларов США.(Департамент здравоохранения, 2011 г.)
- В среднем хирург-ортопед в США зарабатывает на 233 816 долларов больше в год, чем хирург-ортопед в Канаде. (Департамент здравоохранения, 2011 г.)
Медицинские расходы будут продолжать расти
Высокие медицинские расходы вызваны системными проблемами в сфере здравоохранения. Пока эти проблемы не будут решены, медицинские расходы будут продолжать расти.
- Согласно прогнозам, к 2027 году расходы на здравоохранение достигнут 6 триллионов долларов. (California Health Care Foundation, 2019)
- Ожидается, что расходы на здравоохранение будут расти в среднем в 5 раз.5% в год. (Калифорнийский фонд здравоохранения, 2019 г.)
- Согласно прогнозам, к 2027 году расходы на здравоохранение достигнут 19,4% ВВП (California Health Care Foundation, 2019).
- Расходы на здравоохранение для людей, участвующих в программе Medicare, составили 12 347 долларов в 2017 году и, как ожидается, достигнут 19 546 долларов к 2027 году (California Health Care Foundation, 2019)
- Расходы на здравоохранение для людей, участвующих в программе Medicaid, составили 8013 долларов в 2017 году и, как ожидается, достигнут 12 029 долларов к 2027 году (California Health Care Foundation, 2019)
- Расходы на здравоохранение для людей, пользующихся планами медицинского обслуживания, спонсируемыми сотрудниками, составили 5942 доллара в 2017 году и, как ожидается, достигнут 9137 долларов к 2027 году.(Калифорнийский фонд здравоохранения, 2019 г.)
- Ожидается, что в следующие 10 лет расходы на здравоохранение для людей, пользующихся медицинскими планами, вырастут примерно на 50%. (Калифорнийский фонд здравоохранения, 2019 г.)
Мы призываем журналистов, исследователей, студентов и других лиц делиться этой статистикой. Медицинский долг и связанные с ним высокие расходы могут разрушить финансы. По мнению экспертов, расходы будут продолжать расти, подвергая все больше и больше американцев риску возникновения долгов. Мы все должны сыграть свою роль в демонстрации серьезности этой проблемы.
Источники:
- Медицинское банкротство в Соединенных Штатах, 2007: результаты национального исследования, Американский журнал медицины.
- Фонд семьи Кайзера / Исследование медицинских счетов New York Times, Фонд семьи Кайзер
- Совместное участие в планах, предлагаемых на федеральном рынке, 2014-2020 гг., Фонд семьи Кайзер
- Обследование пособий по охране здоровья работодателей 2019 г., Фонд семьи Кайзер
- Более высокие гонорары, выплачиваемые врачам в США, приводят к более высоким расходам на медицинские услуги по сравнению с другими странами, отдел здравоохранения
- Как цены на здравоохранение и использование в США?S. по сравнению с другими странами ?, Peterson-Kaiser Health System Tracker
- Как стоимость влияет на доступ к медицинской помощи ?, Peterson-Kaiser Health System Tracker
- Калифорнийский альманах здравоохранения, Калифорнийский фонд здравоохранения
- Информационный бюллетень о национальных расходах на здравоохранение, данные о национальных расходах на здравоохранение
- Исторические данные о национальных расходах на здравоохранение, данные о национальных расходах на здравоохранение
- Отчеты о потребительских кредитах: исследование медицинских и немедицинских коллекций, Бюро финансовой защиты потребителей
Дело для Capitation
Коротко об идеях
Проблема
Несмотря на продолжающиеся усилия по реформированию, U.Расходы на здравоохранение в процентах от ВВП все еще растут. И не менее 35%, или более 1 триллиона долларов, ежегодно тратится на здравоохранение — это отходы.
Основная причина
При преобладающих методах оплаты за услуги и по каждому случаю поставщики медицинских услуг не получают сбережений, вызванных их усилиями по сокращению отходов, что подрывает их финансовое здоровье и их способность инвестировать в программы, сокращающие расходы за счет повышения качества .
Решение
Заменить существующие методы формой подушевой оплаты, при которой группы по оказанию медицинской помощи будут оплачиваться напрямую за покрытие всех медицинских потребностей человека в течение определенного периода времени.Это значительно снизило бы роль чистых страховщиков. Некоммерческая система здравоохранения Intermountain продемонстрировала, что этот подход работает.
Чтобы сократить расходы на здравоохранение в Соединенных Штатах, нам следует обратиться к идеям У. Эдвардса Деминга, легендарного гуру менеджмента, который показал компаниям, как сократить отходы рабочих процессов и снизить эксплуатационные расходы за счет повышения качества. Недавние исследования с использованием подхода Деминга показывают, что неадекватный, ненужный, нескоординированный и неэффективный уход и неоптимальные бизнес-процессы съедают не менее 35% — а может быть, более 50% — из более чем 3 триллионов долларов, которые страна ежегодно тратит на здравоохранение.Это говорит о том, что тратится более 1 триллиона долларов.
Постоянные усилия по реформированию со стороны федерального правительства и частных страховых компаний привели к определенному успеху в побуждении поставщиков медицинских услуг к повышению качества и сокращению отходов. Но вряд ли их хватит. Даже с учетом существующих и предлагаемых инициатив по реформе федеральные прогнозы показывают, что расходы на здравоохранение составляют все большую и большую долю ВВП. Более того, в соответствии с преобладающими моделями оплаты, основанными на объеме услуг, поставщики часто не получают никакой экономии от сокращения отходов, что подрывает как их финансовое здоровье, так и их способность продолжать инвестировать в такие усилия.
Решение этой затруднительной ситуации состоит в том, чтобы изменить способ оплаты медицинских услуг предприятиями, государством и другими покупателями на оплату на уровне населения. В соответствии с этим подходом поставщики получают фиксированную оплату на человека (или «подушку»), которая покрывает все медицинские услуги в течение определенного периода времени, скорректирована с учетом ожидаемых потребностей каждого пациента, а также несут ответственность за высококачественные результаты. Это единственная платежная система, которая полностью согласовывает финансовые стимулы поставщиков с целью устранения всех основных категорий отходов.Это в корне перекладывает роль управления объемом, формой и стоимостью обслуживания от страховщиков к практикующим врачам. Это также гарантирует, что поставщики получат достаточно сбережений, которые они могут позволить себе для финансирования изменений, необходимых для снижения затрат.
Модель оплаты на основе населения также имеет серьезные последствия для чисто медицинских страховщиков: поскольку она исключает надзор за медицинской помощью из их компетенции, она оставляет им только традиционные функции страхования, такие как обработка требований, анализ рисков, перестрахование, маркетинг и обслуживание клиентов.Многие некоммерческие медицинские страховые компании компетентно предоставляют полный спектр таких услуг на сумму менее 10% от общих выплат по медицинскому страхованию, что значительно ниже той части, которую многие медицинские страховые компании теперь получают через существующие системы.
В этой статье мы рассмотрим различные категории отходов в сфере здравоохранения, а затем опишем различные способы оплаты, которые развились в Соединенных Штатах, и их влияние на отходы. Затем мы продемонстрируем, как популяционная оплата, подкрепленная хорошей отчетностью, может улучшить клинические результаты, устранить ненужные расходы и снизить затраты.
Три вида отходов
В здравоохранении есть три основные категории отходов: отходы производственного уровня, отходы на уровне отдельных случаев и отходы на уровне населения.
Половина всех отходов при оказании медицинской помощи является ненужной или неоптимальной.
Первая категория включает неэффективность производства «единиц ухода» — лекарств, лабораторных анализов, рентгеновских снимков, часов медсестринской поддержки и любых других предметов, используемых для лечения пациентов. На его долю приходится около 5% всех медицинских отходов.Для его устранения требуются такие вещи, как снижение цен на расходные материалы, снижение затрат на обработку и хранение, оптимизацию процессов производства лабораторных тестов или рентгеновских снимков, а также сокращение потерь из-за повреждения, неправильного размещения или истечения срока годности.
Вторая категория, которая включает около половины всех потерь при оказании помощи, — это ненужное или неоптимальное использование помощи во время пребывания в больнице, амбулаторного посещения или какого-либо другого эпизода лечения или «случая». Примеры включают в себя повторные рентгеновские снимки, заказанные, когда исходные изображения не могут быть найдены, повторные лабораторные анализы, заказанные, потому что врач не знал, что кто-то другой уже делал тесты, и лекарства, прописанные для лечения предотвратимых осложнений.
Третья категория, на которую приходится около 45% всех отходов, включает случаи среди пациентов, в которых нет необходимости или которые можно предотвратить. Она включает в себя интенсивную терапию в конце жизни, оказываемую людям, которые прямо попросили ее не получать; плановые хирургические процедуры, от которых пациенты при наличии более подробной информации отказались бы; и посещения специалистов или госпитализации, которых можно было бы избежать благодаря своевременной и более дешевой амбулаторной помощи. Отходы здесь, очевидно, подпитывают отходы на двух других уровнях, поскольку каждый ненужный или предотвратимый случай требует осторожности.
Влияние различных моделей оплаты
Чтобы понять, что приводит к увеличению расходов на здравоохранение, очень важно изучить, способствуют ли — и в какой степени — методы оплаты медицинских услуг сокращению отходов или препятствуют этому. Оптимальный способ оплаты должен решать две важные задачи. Один из них — как разделить экономию, полученную за счет сокращения отходов. Если большая часть или все деньги идут плательщикам медицинских услуг, у поставщиков нет стимула сокращать отходы. Если большая часть или все идет к поставщикам, как вы можете гарантировать, что они передают часть этого клиентам, особенно если нет эффективного рынка, который, как мы утверждаем, вы часто не можете создать в сфере здравоохранения из-за его сложности? Другая проблема заключается в том, как способ оплаты влияет на способность пациентов и их врачей принимать решения, отвечающие интересам пациентов.Давайте посмотрим на методы, которые развивались в Соединенных Штатах на протяжении многих лет, и посмотрим, как каждый из них работает.
Стоимость плюс.
В 1965 году в рамках войны с бедностью Конгресс США ввел в действие программы медицинского страхования, финансируемые государством, Medicare и Medicaid. Эти программы оплачивали врачей и больницы на основе принципа «затраты плюс». Поставщики медицинских услуг оценили свои затраты на доставку каждого медицинского учреждения, а затем правительство оплатило эту стоимость плюс наценка. В результате поставщики могли потреблять любые ресурсы, которые хотели, и не имели стимула сокращать расходы.Сегодня оплата с учетом затрат сохраняется только в небольших учреждениях здравоохранения, таких как некоторые специализированные больницы и некоторые небольшие сельские больницы.
Плата за обслуживание.
До 80-х годов прошлого века не было почти никакой стандартизации в способах, которыми больницы и врачи выставляли счет плательщикам за отдельные единицы лечения, такие как лабораторные анализы, расходные материалы или медицинские услуги. Затем, стремясь контролировать расходы, Medicare начала организовывать некоторые категории сборов, и появилась степень стандартизации цен и номенклатуры большинства товаров как для коммерческих, так и для государственных плательщиков.
В соответствии с методом оплаты услуг поставщик предоставляет утвержденный код выставления счета (и может потребоваться для обоснования) каждого медицинского учреждения, потребляемого во время госпитализации, процедуры в тот же день или амбулаторного визита. Он не может выставить счет за то, что не имеет кода. По каждому предмету, по которому выставлен счет, правительство оплачивает меньшую из сумм, фактически выставленных группой, или максимально допустимую федеральную ставку. (Метод, который он использует для расчета этой ставки, не сильно связан с истинными базовыми затратами и является спорным.) В результате группы по оказанию помощи стараются обеспечить, чтобы их оплата была выше федеральных ставок. Учитывая, что ставки постоянно меняются по мере того, как правительство обновляет свои оценки, самый простой способ для группы гарантировать максимальную оплату — это установить высокие цены на все.
Дополнительная литература
Плата за обслуживание также побуждает лиц, оказывающих помощь, оказывать как можно больше услуг, независимо от того, все ли они необходимы или оптимальны. Из-за этого типы и объем помощи, используемой для лечения данного заболевания, сильно различаются, что затрудняет сравнение истинной стоимости лечения между поставщиками.В результате коммерческие страховщики часто принимают решения о покупке на основании процентных скидок, которые они согласовали с группами по оказанию медицинской помощи. Это, в свою очередь, приводит к тому, что некоторые группы применяют очень высокие надбавки, чтобы предлагать страховщикам большие скидки.
Плата за обслуживание не способствует эффективному устранению всех видов потерь и не распределяет сбережения между поставщиками, плательщиками и пациентами таким образом, чтобы это способствовало постоянным улучшениям. Несмотря на широко признанные недостатки, он остается наиболее распространенным способом оплаты в США.Он составляет основу почти всех систем бухгалтерского учета, используемых группами оказания медицинской помощи и страховщиками здравоохранения.
В ящике.
Этот метод оплаты появился в 1983 году, когда федеральное правительство ввело систему «группы, связанной с диагнозом» (DRG) для пациентов Medicare. Опять же, основной целью был контроль затрат. В настоящее время DRG классифицируют пациентов больниц и пациентов, перенесших хирургическую операцию в тот же день, на 753 уникальные категории на основе основного заболевания каждого пациента, конкретного лечения, вторичных хронических состояний и интенсивности ухода.Например, DRG 7 — это трансплантат легкого, DRG 179 — неосложненная пневмония, а DRG 343 — простая аппендэктомия. Medicare оплачивает учреждениям, таким как больницы или хирургические центры, фиксированную ставку за каждый случай в каждой категории. Между тем, он платит врачам, участвующим в тех же случаях, на платной основе. Коммерческие страховщики иногда платят больницам и хирургическим центрам за каждый случай, но платят лечащим врачам за услуги.
В 2016 году правительство ввело «пакетные» выплаты по каждому случаю в своей программе Medicare, следуя подходу, впервые опробованному несколькими коммерческими страховыми компаниями.Первоначальный федеральный эксперимент сосредоточен на тотальной операции по замене тазобедренного и коленного суставов. Он расширяет единый фиксированный платеж DRG, чтобы включить все гонорары врачей и все расходы на любое сопутствующее лечение, осложнения или повторную госпитализацию в течение 90 дней после первоначальной операции. Если эксперимент успешно снизит затраты, правительство планирует распространить его на другие типы дел.
Оплата за дело дает поставщикам стимулы для повышения эффективности в рамках дел, но, как и плата за услуги, это система на основе объема, которая способствует расточительству.Чем больше дел обрабатывает группа по оказанию помощи, тем больше ей платят. Таким образом, финансовая заинтересованность группы заключается в том, чтобы как можно больше лечить пациентов, даже если некоторые из них не приносят пользы или причиняют серьезный вред пациентам.
Capitation.
В отличие от методов оплаты за услуги и за каждый случай, методы оплаты за человека могут способствовать сокращению отходов на всех трех уровнях и дать пациентам и врачам свободу принимать решения о лечении, которые они считают наиболее оптимальными. Но для хорошего функционирования такие системы должны корректировать платежи с учетом риска, что легче сделать на уровне населения, чем отдельного пациента.(Типичное население — это сотрудники предприятия и их иждивенцы.) Должны быть приняты меры по обеспечению качества, гарантирующие, что поставщики услуг не откажутся от оказания необходимой помощи. И, наконец, сбережения от сокращения отходов должны возвращаться группам по оказанию помощи, чтобы поддерживать их финансовую жизнеспособность.
Последнее широко распространенное использование подушевой оплаты в США не соответствовало двум последним критериям. В конце 1980-х и в 1990-х годах как государственные, так и частные плательщики искали способы снизить инфляцию в сфере здравоохранения. Основным механизмом, к которому они обращались, были организации по поддержанию здоровья (ОПЗ), которые обычно принадлежали страховым компаниям и управлялись ими.В то время как работодатели, как правило, платили ОПЗ из расчета на душу населения, большинство ОПЗ продолжали оплачивать группы по оказанию помощи, используя методы оплаты за услуги и по каждому конкретному случаю.
ОПЗ использовали ряд инструментов для ограничения потребления медицинских услуг. Например, многие требовали, чтобы врачи первичной медико-санитарной помощи выполняли функции привратников. Медицинские работники должны были получить разрешение от медсестер и врачей страховых компаний, чтобы направлять их к специалистам и заказывать хирургические процедуры, визуализацию и госпитализацию. В некоторых случаях ОПЗ передавали часть подушной страховой выплаты группам поставщиков для покрытия всех необходимых услуг, что перекладывало на них финансовый риск.
ОПЗ удалось сократить расходы. Затраты на здравоохранение в процентах от ВВП оставались неизменными с 1993 по 2000 год, хотя одна из причин заключалась в том, что ВВП рос быстро, скрывая рост цен, который действительно имел место. Однако страховые компании были не в лучшем положении, чтобы принимать решения о медицинском обслуживании, потому что они были исключены из взаимодействия пациента и врача. Бюрократический контроль больничных касс привел к возникновению неприятностей и задержек в лечении. Некоторые группы врачей, неспособные управлять расходами на лечение после принятия подушных выплат, потерпели финансовую неудачу.Пациенты и врачи восстали, утверждая, что финансовые стимулы, встроенные в капитированные выплаты, заставили больничные кассы ограничивать медицинское обслуживание и обвиняли страховые компании в том, что они ставят прибыль выше здоровья пациентов. Возникшая в результате политическая реакция положила конец общенациональному контролю над расходами страховых компаний.
Модель Better Capitation
Система оплаты на основе населения будет существенно отличаться от метода подушной оплаты, используемого большинством страховых компаний. Благодаря PBP организации, предоставляющие медицинские услуги, будут получать ежемесячный платеж с поправкой на риск, который покрывает все необходимые медицинские услуги для каждого человека.Устранение привратника и сторонней авторизации для лечения, которые сделали HMO настолько непопулярными, PBP возложит ответственность за рассмотрение стоимости вариантов лечения на врачей, когда они консультируются с пациентами. Наконец, в отличие от ОПЗ 1990-х годов, ПБП будет включать меры и стандарты качества. Группа, оказывающая помощь, будет платить независимым врачам, используя существующие механизмы оплаты за услуги, но будет корректировать платежи ежеквартально в соответствии с уровнем клинического качества и достигнутой удовлетворенности пациентов, а также общей стоимостью лечения для охваченного населения.Преимущество этого подхода состоит в том, что он будет основываться на системе, которую врачи уже понимают, вознаграждая их за улучшение качества и стоимости, что компенсирует им потерянный доход, если общий объем медицинской помощи снизится в результате устранения потерь.
Усилия федерального правительства по контролю за расходами, предусмотренные Законом о доступном медицинском обслуживании от 2010 года, подталкивают платежи за медицинские услуги в этом направлении. Признавая, что платежи, основанные на объеме, увеличивают расходы, увеличивают отходы и потенциально ухудшают качество, государственные чиновники переходят к системам «оплата по стоимости», которые дают поставщикам финансовые стимулы для снижения затрат за счет улучшения клинических результатов и удовлетворенности пациентов.Для этого они реализуют следующие инициативы, каждая из которых представляет собой шаг в направлении полной подушевой оплаты:
- Обязательная отчетность о качестве и удовлетворенности пациентов всей медицинской помощью, оказываемой в рамках Medicare, с финансовыми штрафами для групп оказания помощи, которые не соответствуют стандартам или которые имеют низкий рейтинг по сравнению с другими группами.
- В этом году стартовал эксперимент с пакетными платежами Medicare.
- Программа общих сбережений Medicare, в соответствии с которой группа, оказывающая медицинское обслуживание, оплачивается посредством традиционной платы за услуги и за каждый случай DRG, но получает часть любой экономии, которую она достигает за счет координации помощи и сокращения отходов.
- Альтернативные модели оплаты, включая ориентированные на пациента медицинские дома и подотчетные организации по уходу (ACOs) для пациентов Medicare. Эти программы также платят за услуги и за каждый случай, но дают группам по оказанию помощи потенциально большую долю экономии при условии, что их расходы ниже заранее установленных уровней расходов. Однако, если расходы превышают заранее установленные уровни, группам по оказанию помощи, возможно, придется их покрыть.
- Полная капитационная оплата. Федеральное правительство запускает «ACO нового поколения», в которых группа, оказывающая медицинскую помощь, получает ежемесячную подушевую оплату, которая покрывает все медицинские услуги для пациентов Medicare, включенных в нее, с поправкой на их ожидаемые медицинские потребности.Различные группы по оказанию помощи (включая нашу организацию Intermountain Healthcare) предлагают — и правительство, вероятно, одобрит — разные формы. После того, как эти эксперименты дадут результаты, может пройти несколько лет, прежде чем появится окончательная форма.
Чтобы сократить отходы, провайдеры должны вводить новшества, а это требует инвестиций.
Мы рекомендуем, чтобы поставщики медицинских услуг по возможности сразу переходили к оплате на уровне населения и чтобы плательщики активно поддерживали их в этом переходе.Из только что перечисленных методов с оплатой по стоимости это единственный, который дает группам по оказанию помощи финансовые стимулы для борьбы со всеми тремя уровнями потерь. В частности, это единственная программа, которая гарантирует, что группы по оказанию помощи получат достаточную экономию от ликвидации отходов, чтобы они оставались финансово жизнеспособными и могли продолжать инвестировать в такие программы. Поясним.
Чтобы повысить качество и устранить отходы в сфере здравоохранения, нам нужно сделать больше, чем просто положить конец неэффективности производства и ненужным или несоответствующим процедурам.Поставщики медицинских услуг также должны разрабатывать, тестировать и многократно улучшать новые процессы оказания медицинской помощи, а это требует инвестиций. Основная проблема с оплатой за услуги и выплатами по каждому случаю заключается в том, что они перенаправляют сбережения от тех, кто должен делать инвестиции, в карманы страховых компаний. Рассмотрим эти два примера:
Застойная сердечная недостаточность и ишемическая болезнь сердца (нарушение кровотока к сердцу) — очень частые состояния, особенно среди пациентов Medicare.Некоторые лекарства (бета-блокаторы и ингибиторы АПФ и БРА), принимаемые каждый день, могут стабилизировать состояние пациентов и предотвратить смерть. Ключ — это распознать, каким людям нужны лекарства, и начать их принимать.
По всей стране больницы прописывают своим пациентам правильные долгосрочные лекарства от этих двух состояний только в 44% случаев. Больница LDS компании Intermountain Healthcare в Солт-Лейк-Сити разработала систему, которая повысила ее точность с 57% до 98%. В результате смертность снизилась более чем на 450 случаев в год, а количество госпитализаций — почти на 900 случаев в год.Большинство этих случаев оплачивались через Medicare по системе DRG на каждый случай. Более низкий уровень госпитализаций означал, что Госпиталь LDS потерял 3,2 миллиона долларов в год в доходах, а также связанных с ними операционных доходов. С чисто финансовой точки зрения его вложения в улучшение результатов лечения пациентов и снижение затрат действительно оказались очень неудачными.
Когда компания Intermountain представила лучшее средство для лечения легких для младенцев, она потеряла 5 миллионов долларов.
В больнице Американ ФоркИнтермаунтин работала большая служба родовспоможения.Ежегодно около 110 новорожденных были на грани недоношенности — срок беременности от 34 до 37 недель по сравнению с обычными 40 неделями. Часто легкие недоношенных детей не полностью развиты, а это значит, что они могут разрушиться. В далеком прошлом большинство этих «голубых младенцев» умирали. Затем врачи научились вставлять дыхательную трубку через рот младенца в его основные дыхательные пути и использовать механический вентилятор, чтобы поддерживать легкие раздутыми в течение нескольких недель. Это дало легким младенцев время для созревания, и уровень смертности резко упал.К сожалению, интубация и искусственная вентиляция легких очень инвазивны, и у некоторых младенцев возникают серьезные осложнения.
Группа акушеров и неонатологов из American Fork Hospital утверждала, что, поскольку у пограничных недоношенных есть легкие, которые почти созрели, более мягкое вмешательство, «постоянное положительное давление в дыхательных путях через нос», которое включает продувку сжатым воздухом через нос новорожденного, может помочь. В клинических испытаниях частота интубации снизилась с 78% до 18%. Дети остались в яслях, а не в гораздо более дорогом отделении интенсивной терапии для новорожденных.Благодаря более простому и менее инвазивному уходу общие эксплуатационные расходы больницы для этих детей упали на 544 000 долларов в год. Но выплаты по страховке с оплатой за услуги упали на 873 000 долларов, что привело к падению операционных доходов больницы на 329 000 долларов. Больнице также пришлось нести расходы на разработку и внедрение изменений. Более того, когда Intermountain решила применить новые методы во всех своих больницах — что было явно правильным для детей — эти 329 000 долларов превратились в более 5 миллионов долларов ежегодных убытков.
Эти примеры поднимают важные вопросы: следует ли группам по оказанию помощи инвестировать в повышение качества, снижающее затраты, если это может означать их собственный финансовый крах? Даже если группа поступит так, потому что это правильно для пациентов, где она найдет ресурсы для запуска своего следующего проекта по сокращению отходов? Разве непредвиденные доходы, получаемые медицинскими страховщиками от сокращения отходов, не должны способствовать финансированию дальнейших улучшений? Если разделение сбережений укрепило бы группу по оказанию помощи в финансовом отношении, не стала бы она более эффективным конкурентом, побуждая другие группы применять те же стратегии экономии затрат?
Мы считаем, что оплата на основе населения решает эти проблемы, поскольку она побуждает поставщиков атаковать все отходы, гарантируя, что они получат выгоду от экономии.Поскольку индивидуальные системы, в том числе новые подходы к пакетным платежам, не предлагают правильных финансовых стимулов, почти половина всех возможностей сокращения отходов, вероятно, останется нереализованной с их помощью. С платой за услугу ситуация еще хуже: более 90% таких возможностей, вероятно, упадут на второй план. Платежи от населения имеют и другие преимущества:
Более высокая доходность.
Для групп, оказывающих медицинскую помощь, ликвидация отходов в рамках PBP имеет гораздо более положительный финансовый эффект, чем увеличение доходов в рамках систем с оплатой за объем.Только от 5% до 9% всех новых доходов от успешной, хорошо управляемой новой услуги с оплатой за услугу или услугой по каждому конкретному случаю попадут в чистую прибыль организации, оказывающей медицинскую помощь. От 50% до 100% экономии, полученной за счет устранения отходов в системе PBP, будет.
Большие возможности для большего числа поставщиков.
Общий размер возможности — минимум 1 триллион долларов в год в Соединенных Штатах — затмевает любые финансовые выгоды от предложения новых услуг. Любая компетентная группа по оказанию помощи может немедленно воспользоваться этой возможностью; это не так с новыми услугами.Устранение отходов часто требует гораздо меньших инвестиций, чем запуск новых услуг, особенно если эти услуги основаны на передовых технологиях.
Более дешевое и качественное обслуживание пациентов.
PBP создаст рынок, на котором организации, оказывающие медицинскую помощь, будут конкурировать за пациентов на основе стоимости и качества своих клинических услуг. Конкуренция подтолкнет их к тому, чтобы переложить часть сбережений на пациентов и обеспечить им более качественный уход.
Судя по тому, что происходит на рынке помимо инициатив Medicare, другие, похоже, согласны с тем, что модель оплаты на основе населения является лучшей.Все большее число групп по оказанию медицинской помощи открывают собственные страховые компании или вступают в партнерские отношения с существующими страховщиками, а многие крупные медицинские страховые компании приобретают группы по оказанию медицинской помощи. Сочетание оказания медицинской помощи и страхования в одной организации создает де-факто систему оплаты на основе населения.
В поисках переломного момента
Большинство групп по оказанию помощи сейчас используют сложную комбинацию льготной платы за услуги (коммерческое страхование) и оплаты за каждый случай (Medicare плюс некоторая коммерческая страховка).Оплата на основе населения — подушная оплата, производимая непосредственно группам, оказывающим медицинскую помощь, — остается относительно редким явлением. Тем не менее, если бы это было принято в более широком смысле, группы, которые агрессивно сокращали отходы, как это сделал Intermountain, получили бы финансовую выгоду; доходы, полученные ими за лечение каждого пациента, останутся неизменными, а их расходы упадут. Ключевым моментом является определение и достижение переломного момента: доля совокупного платежа группы, которая должна поступать через подушевые платежи, чтобы выгода от устранения потерь в рамках PBP перевешивала потери в рамках других платежных систем.
Чтобы исследовать этот вопрос, мы построили математические и эмпирические модели. В условиях, имитирующих работу как групп по уходу за сообществом, так и академических медицинских центров, переломный момент постоянно был ниже 30%. Если от 23% до 29% платежей группы приходилось на PBP, группа улучшала свои финансы, концентрируясь на устранении отходов.
Отвечая критикам
Противники платежей на основе населения выражают по поводу трех основных опасений — все из которых мы считаем необоснованными.
Возражение 1: Финансовые стимулы PBP приведут к нормированию, и врачи будут отказываться от необходимой помощи.
Некоторые критики ссылаются на опыт ОПЗ 1990-х годов, чтобы поддержать эту точку зрения. Но они ошибаются по ряду причин.
Во-первых, наука об оценке клинического качества, хотя и несовершенная, значительно лучше, чем это было в 1990-е годы. В гораздо большей степени, чем в ОПЗ той эпохи, все предложения по оплате стоимости, включая подушную оплату, содержат меры по обеспечению того, чтобы каждый пациент получал всю необходимую и полезную помощь, по крайней мере в той степени, которая достигается нынешней оплатой. по системам оплаты услуг и по каждому случаю.
Дополнительная литература
Революция в сфере здравоохранения под руководством работодателей
Государственно-частное партнерство Статья в журнале- Патриция А. Макдональд
- Роберт С. Мекленбург
- Линдси А. Мартин
Медицинские результаты в Портленде резко улучшаются, и Intel возглавила эти преобразования.
Во-вторых, движение ОПЗ поручило страховой компании надзор за принятием решений по уходу.Это привело к конфликту между пациентами и их клиницистами, с одной стороны, и далекой, финансово управляемой корпорацией, с другой. Внесение капитированных платежей непосредственно группам по оказанию помощи и устранение надзорной роли страховщиков устраняет фундаментальный конфликт, обреченный на обречение движения ОПЗ.
Наконец, есть веские исторические свидетельства того, что, когда врачей просят учитывать затраты при принятии решения о лечении, подавляющее большинство постоянно делает то, что клинически лучше для пациента.В течение 1930-х и 1940-х годов, до того, как медицинская помощь стала широко доступной третьей стороной, врачи при оказании помощи обычно учитывали ресурсы семьи. В период расцвета ОПЗ опасения по поводу нормирования были опасениями, а не реальностью: эмпирические измерения качества показали в среднем небольшое, но значительное повышение качества медицинской помощи.
Целители выбирают этичное поведение, глубоко обучают своих членов и отслеживают нарушения. Сбои случаются, но случаются редко.Когда они случаются, их исправляют. Кодексы этического поведения медицинских работников действительно работают.
Возражение 2: Группы по оказанию помощи не обладают лучшими возможностями для решения проблем фрагментированной помощи и укрепления здоровья населения.
Большинство людей согласны с необходимостью улучшения координации оказания медицинской помощи в США. Нынешняя система прискорбно фрагментирована, заставляя пациентов перемещаться по запутанному лабиринту независимой первичной, специализированной и больничной помощи. Также существует консенсус в отношении того, что страна должна расширить усилия всего населения по пропаганде здорового образа жизни и иммунизации для предотвращения болезней и раннего выявления, чтобы пресечь их в зародыше.Некоторые утверждают, что медицинские страховые компании лучше всего подходят для достижения этих целей.
Мы не согласны по нескольким причинам. Хотя это правда, что скоординированный уход имеет важное значение для сокращения отходов и повышения качества, он работает наиболее эффективно и результативно, когда он встроен в интегрированную организацию по оказанию помощи — сеть поставщиков, которые согласились предлагать непрерывный уход определенной группе населения и быть несет ответственность за клинические и финансовые результаты. На такие группы уже приходится от трети до половины всех медицинских услуг в стране, и их доля быстро растет.Даже если комплексная группа по оказанию помощи не включает в себя все основные услуги, она также хорошо позиционируется, как страховая компания, чтобы сотрудничать с другими поставщиками дополнительных услуг. Более того, по нашим оценкам, по крайней мере одна треть всех возможностей улучшения здоровья населения связана исключительно с оказанием специализированной и стационарной помощи — вне досягаемости страховых компаний. Новый способ лечения новорожденных с незрелыми легкими, упомянутый ранее, является одним из многих таких примеров.
PBP дает поставщикам сильные стимулы для проведения мероприятий, снижающих потребности в уходе.
Наконец, даже когда у страховых компаний действительно есть возможность решать проблему расточительства на уровне населения, группы по оказанию помощи все еще более эффективны в этом. Например, компания Intermountain обнаружила, что внедрение «критериев надлежащего использования» в клиническую практику, когда врачи консультируются с пациентами, чтобы сделать выбор лечения, предотвращает ненужный или вредный уход лучше, чем предварительное разрешение на основе страховки. Кардиологи Intermountain, например, обычно используют такие формальные критерии, основанные на доказательствах, при консультировании пациентов, которым может потребоваться катетеризация сердца, стенты в артериях, снабжающих кровью сердце, или постоянные кардиостимуляторы и дефибрилляторы.В результате использование таких средств обработки упало почти на 25% по сравнению с и без того низкими показателями Intermountain, что позволяет ежегодно сокращать отходы на сумму около 30 миллионов долларов. Между тем, показатели качества показали небольшое улучшение клинических результатов.
Возражение 3: Было бы лучше расширить пакетные платежи.
Использование пакетных платежей было сосредоточено в основном на клинических состояниях с четко определенными границами, таких как хирургия катаракты глаза, полная замена суставов, неосложненные роды и простые амбулаторные инфекции верхних дыхательных путей.Некоторые предлагают применять его в более сложных случаях, таких как лечение хронических заболеваний, таких как диабет, сердечная недостаточность и астма. По их мнению, такой подход предоставит пациентам больший выбор и сделает рынки здравоохранения более конкурентоспособными. (См. «Как платить за медицинское обслуживание» Майкла Э. Портера и Роберта С. Каплана.)
Такой подход к пакетным платежам иногда называют «подушевой подушевой болезнью». Это очень маленький шаг до полной оплаты труда. Он пытается довести актуарный анализ риска до уровня отдельного пациента, а не анализировать риск для группы пациентов.Такой анализ технически сложен. Кроме того, такой подход может создать сильные стимулы для групп, оказывающих помощь, к выбору пациентов, условий и методов лечения на основе финансовой отдачи, а не потребностей пациента.
Дополнительная литература
Большинство людей, страдающих хроническими заболеваниями, такими как сердечная недостаточность, гипертония, астма и депрессия, страдают сразу несколькими заболеваниями. Это особенно верно в отношении пожилых пациентов, потребности которых часто включают паллиативную помощь, помощь при проблемах с кишечником и общий контроль боли.Любая группа по оказанию помощи должна лечить всего человека, а не только болезнь; он должен обеспечивать комплексную помощь при всех состояниях пациента, либо оказывая ее напрямую, либо координируя ее с другими группами. Однако объединенные платежные системы побуждают пациентов искать узкоспециализированные группы, которые лечат только одно заболевание и связанные с ним состояния.
Наконец, групповые платежи напрямую не способствуют профилактике. Напротив, PBP дает группам поставщиков медицинских услуг сильные стимулы для проведения вмешательств, чтобы их услуги вообще не были нужны — что-то, что группы по оказанию помощи с разбивкой на одного человека начинают делать под лозунгом «здоровья населения».”
Доказательство того, что оплата на основе населения работает
Опыт компании Intermountain Healthcare, которая обслуживает около 2 миллионов человек в Юте, Айдахо и соседних штатах, показывает, что модель оплаты на основе населения жизнеспособна.
Intermountain имеет свою дочернюю страховую компанию: SelectHealth, крупнейшую коммерческую страховую компанию в регионе, насчитывающую около 800 000 зарегистрированных членов. Благодаря своему бизнесу коммерческого страхования, программам Medicare Advantage и новой программе Medicaid, введенной штатом Юта, SelectHealth в настоящее время оплачивает более 30% всей медицинской помощи, оказываемой в рамках системы Intermountain.Добавьте к этому настоящую благотворительную помощь, и капитализированная помощь составляет более 35% бизнеса Intermountain.
Являясь некоммерческой организацией с социальной миссией, Intermountain считает пациентов и сообщества своими «акционерами». Его руководители и попечители считают, что доступ к медицинской помощи имеет первостепенное значение. В 2011 году, осознавая, что доступ зависит от доступности, финансовый директор Intermountain поставил цель к концу 2016 года снизить годовые темпы роста группы в пределах 1% от уровня инфляции индекса потребительских цен.
Intermountain успешно продвигается к этой цели. В течение 2015 года ликвидация отходов снизила общую стоимость операций («выручку» в рамках традиционных систем бухгалтерского учета, основанных на плате за услуги) на 13%. Но поскольку более 35% услуг Intermountain теперь компенсируется за счет подушной оплаты — далеко минувший переломный момент — группа смогла оставаться финансово сильной: со стабильно высокой операционной маржой она может похвастаться самыми высокими рейтингами облигаций в отрасли.Инициативы по лечению сердечных заболеваний и новорожденным, которые изначально наносили ущерб операционному доходу Intermountain, теперь вносят финансовый вклад. Так же поступает и целый ряд других инноваций в области сокращения отходов, таких как новая система управления цепочкой поставок, внедрение передовых стандартов для лечения массовых заболеваний и клиники первичной медико-санитарной помощи, которые координируют все аспекты медицинских и социальных услуг.
Если от 35% до более чем 50% общих расходов на здравоохранение тратится впустую, то снижение эксплуатационных расходов на 13%, которого добилась компания Intermountain, является просто хорошим началом.Остаются большие финансовые возможности.
В 2014 г. компания Intermountain, в которой работает более 1350 врачей, запустила новую программу, которая позволяет заинтересованным независимым врачам участвовать в усилиях по охране здоровья населения и делиться полученной экономией. В соответствии с модифицированной системой оплаты за услуги, описанной ранее, эти врачи вместе с работающей группой получают значительную оплату, когда общие затраты снижаются, удовлетворенность пациентов повышается, а меры качества, которые гарантируют, что ни один врач не отказывается от полезной помощи, улучшаются. .Приблизительно 1200 из более чем 4000 независимых врачей, работающих с Intermountain, зарегистрировались.
Осенью 2015 года Intermountain использовала экономию, полученную за счет ликвидации отходов, чтобы предложить бизнес-клиентам новый страховой продукт. Он ограничивает общий рост ставок до 4% в год в течение трех лет — уровень, вероятно, будет составлять от половины до одной трети увеличения общих ставок страхования на рынках Intermountain. Организация рассматривает это как «дивиденд» для своих «акционеров» — пациентов и сообществ, которым она служит.В обмен на низкие ставки предприятия должны участвовать в профилактике заболеваний и мероприятиях, способствующих укреплению здоровья — например, поощрять своих сотрудников регулярно заниматься спортом и разумно питаться, отказаться от табачных изделий, избегать чрезмерного употребления алкоголя и т. Д.
Деминг понял это правильно. Повышение качества за счет уменьшения вариаций процесса и переделок может устранить отходы и снизить эксплуатационные расходы.
 Тамбов)
Тамбов) Тамбов)
Тамбов)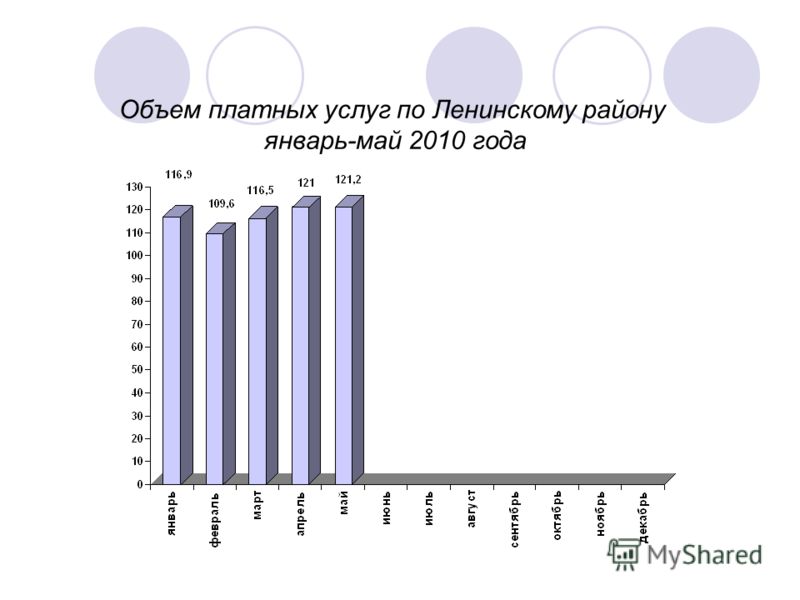 Рассказово)
Рассказово) Тамбов)
Тамбов) Кирсанов)
Кирсанов) Котовск)
Котовск) Тамбов)
Тамбов) м.н., доцент А.В. Митронин
м.н., доцент А.В. Митронин
Комментариев нет